物質使用障礙
| 物質使用障礙 | |
|---|---|
| 同義詞 | 藥物使用障礙 |
 | |
| 併發症 | 藥物過量 |
| 分類和外部資源 | |
| 醫學專科 | 精神醫學,臨床心理學 |
| ICD-10 | F10、F11、F12、F13、F14、F15、F16、F17、F18、F19 |
| MedlinePlus | 001522 |
物質使用障礙 (英語:Substance use disorder,縮寫:SUD),或稱物質使用疾患是描述個人雖然在會產生重大傷害和不良後果的狀況下,仍持續使用物質(包括酒精)的狀況。[1][2]
物質使用障礙的特點包含各式精神/情緒、身體、和行為的問題,例如持續內疚;無論不斷嘗試,仍無法減少或停止使用物質;在受到物質的影響下仍然駕車;以及發生生理戒斷症狀。[1]涉及SUD的藥物包括: 酒精、大麻、苯環利定(PCP,又稱天使塵)、和其他致幻劑(如芳基環己胺)、吸入劑、鴉片類藥物、鎮靜劑、安眠藥、抗焦慮藥、興奮劑、煙草、和其他或是不明的物質。[1][3]
在美國精神疾病診斷與統計手冊第5版(2013年發佈,或簡稱DSM-5,DSM-IV),把物質濫用和物質依賴的診斷合併到SUD的類別中。[4][5]物質使用障礙的嚴重程度之間會有很大的差別;在DSM-5診斷中,根據症狀,在11項診斷標準中符合的項目多寡,而把嚴重程度區分為輕度、中度、或是重度。而世界衛生組織(WHO)制定的國際疾病分類第十一版(ICD-11)把物質使用障礙分為兩類:(1)有害物質的使用模式; (2) 物質依賴。[6]
在2017年,全球估計有2.71億人(佔成年人口的5.5%)曾使用過一種或多種非法藥物。[7]而其中有3,500萬人罹患物質使用障礙。[7]截至2016年,另有2.37億男性和4,600萬女性罹患有酒精使用障礙。[8]在2017年,估計患有SUD者中,直接受非法物質影響而致死的有585,000人。[7]從2000年到2015年期間,直接因為使用物質(酒精除外)而導致的死亡人數增加60%以上。[9]在2016年,因酒精而造成死亡的人數有300萬人。[8]
原因[編輯]
本節把物質使用障礙的原因採取與生物心理社會模型一致的分類方式。但要記住,科學家使用這種分類法的部分原因是為求方便。類別經常發生重疊(例如,少年和成年人的父母曾有(或現在有)酒精使用障礙的話,這些後代會有較高酒精問題發生率,但這種現象可能是由於遺傳、觀察學習、社會經濟原因或是其他因果關係所造成);而且這並非是對SUD原因做分類的唯一方法。
同樣的,這個領域及相關領域(如一般精神病理的病因學)的大多數研究人員強調,各種因果關係會以復雜和多面相的方式相互作用和交互影響。[10][11][12]
社會決定因素[編輯]
在較年長的成年人中,離婚、分居、或是單身、擁有較多財務資源、無宗教信仰、喪親之痛、非自願退休和無家可歸等因素,都與酒精問題(包括酒精使用障礙)有關聯。[13]
心理決定因素[編輯]
心理上的因果關係包括認知、情感和發育的決定因素等。例如,在青少年時期開始使用酒精或其他藥物的人,較有可能在成年後罹患SUD。[14]其他的常見風險因素包括身為男性、25歲以下、有其他心理健康問題(後兩者與症狀復發、臨床和心理社會適應受損、減少藥物治療依從性以及對於治療的反應較低有關聯)[15])以及缺乏家庭支持和監督。[14](如前所述,其中一些因果關係也可歸類為社會因素或生物因素)。其他成癮性格理論的因素包括高衝動性、追求感覺、神經質和抱持經驗開放性卻伴隨着低盡責性。[16][17]
生物決定因素[編輯]
罹患有SUD的父母所生的子女與沒有SUD的父母所生的子女相比,罹患SUD的風險大約增加兩倍。[14]
診斷[編輯]
| 「成癮及生理、心理依賴」的相關術語詞彙表[18][19][20][21] | |
|---|---|
| |
使用藥物或飲酒而導致嚴重傷害或痛苦的個人,可能就是患有物質使用障礙 (SUD)。[1]通常由精神科醫生、心理學家、或是藥物和酒精顧問做深入檢查以為診斷。[22]最常用的指南刊載在《DSM-5》中。[22]有11診斷標準,可大致把相關的物質使用問題歸類為失控、人際關係緊張、危險性使用和藥理的影響。[1]
DSM-5對於物質使用障礙的診斷,患者在給定的年份之內,因為使用藥物而產生傷害和痛苦,至少要符合下列11項症狀中的兩項。[1]
- 使用物質的數量較預計為多,或使用物質的時間較預計的更久
- 使用者希望減少使用,但無法達成
- 每天花費大量時間去尋覓、使用或從受物質影響的狀況中恢復
- 對物質有渴望,或是有強烈想使用的衝動
- 由於重複使用而造成使用者無法履行重要的社交或是職業上的責任
- 縱然使用者知道使用藥物會經常導致工作、學校或家庭的問題,卻仍持續使用
- 由於使用藥物,而放棄或減少參與重要社交、職業或休閒活動
- 在身體狀況危險的情況下仍然使用,或是使用後會造成身體或精神的傷害
- 雖然使用者意識到藥物正導致,或至少讓既有身體或精神問題惡化,仍堅持使用
- 藥物耐受性:需靠增加用量來達到預期的效果
- 藥物戒斷:減少或停止藥物使用後,會出現特定身體影響或是症狀
DSM-5也把其他限定條件和例外情況作概述。例如,如果個人服用處方鴉片劑, 可能會產生耐受和戒斷的生理狀況, 但除非有其他症狀情況作佐證,此人不會被診斷符合SUD的標準。[1]接受過評估和治療SUD訓練課程的醫生,會在診斷評估之時把這些細微差別列入考慮。
嚴重程度[編輯]
SUD的嚴重程度範圍頗為寬廣,目前已有多種方法可監測和確定嚴重程度的區分。DSM-5包含有符合SUD嚴重程度的特定條件。[1]僅符合2或3項標準的人通常被認為患有輕度SUD。[1]符合4或5項標準的人通常被認為患有中度SUD,而符合6項或以上標準的人則被認為屬於重度SUD。[1]在DSM-5裏面,藥物成癮(drug addiction)與嚴重SUD同義。[21][23]上述符合標準的數量對疾病嚴重程度提供粗略的衡量,但持有執照的專業人員在評估嚴重程度時,也會使用到更全面的觀點,包括與物質使用相關的特定後果和行為模式。[1]他們通常還會在一段時期內跟蹤患者的使用頻率,例如對於某個酒精使用障礙,發生在他們身上的短暫性意識喪失,或因[酒後駕駛]]被捕的情況,來評估物質使用產生的特定後果。[1]對於緩解階段還有其他限定條件 - 根據診斷為SUD的個體完全未符合11項標準中任何一項(除渴望之外)的時間長度。[1]一些醫療系統會參考成癮嚴重程度指數來評估與物質使用相關問題的嚴重程度。[24]這種指數針對7類潛在問題做評估:醫療、就業/支持、酒精、其他藥物使用、法律、家庭/社會和精神病。[25]
篩檢工具[編輯]
有幾種經過驗證的篩檢工具可用於青少年(例如CRAFFT篩選測試),和成年人(例如CAGE問卷、酒精使用障礙測試(AUDIT)和Dartmouth Assessment of Lifestyle Instrument( DALI))。[26]在評估過程中,檢測尿液和血液中的酒精和其他藥物會有作用,可確認診斷、建立基線、以及隨後監測進展狀況。[27]然而這些測試只是檢查最近發生的物質使用,而非針對長期使用或物質依賴的問題,因此不建議將它們作為篩檢SUD的工具。[27]
機制[編輯]
參見成癮英文版中#Mechanisms,以及物質依賴英文版中#Biomolecular mechanisms
管理[編輯]
排毒[編輯]
根據障礙的嚴重程度和特定的物質,治療急性戒斷症狀的早期治療手段包括藥物解毒。值得注意的是,處理急性酒精戒斷症狀,應該在醫事人員監督下執行,以防止會早成致命的戒斷症候群 - 震顫性譫妄的發生(參見酒精解毒)。
治療[編輯]
治療者經常將罹患有化學物質依賴的人分類為有心改變,或是無心改變者兩種。大約有11%罹患有SUD的美國人會尋求治療,其中有40-60%的人會在一年內復發。[28]治療方式通常包括規劃出避免接觸成癮刺激的特定方法,以及幫助患者學習獲得其他較健康的方式來取代藥物使用。臨床治療方面的領導專家在近年來嘗試針對影響成癮行為的特定影響,而量身定製干預方法,運用訪談方式來發現人們為獲得成癮的愉悅來源,或是為減緩疼痛,而導致他們採用不健康方式的因素。
| 治療方式 | ||
|---|---|---|
| 行為模式 | 干預措施 | 目標 |
| 缺乏 自尊、 焦慮、語言敵意 | 人際關係諮詢、個人中心治療 | 提高個人自尊,把敵意以及焦慮降低 |
| 個人構念有缺陷、對於人際溝通不明瞭 | 認知再建構,包括個人中心治療和團體心理治療 | 洞察力 |
| 嚴重人群恐懼症 | 去敏感化 | 對同樣的情景做不同的反應 |
| 不良行為,缺乏適當行為 | 厭惡療法、操作制約、對抗性條件作用 | 去除,或是取代不良行為 |
| 缺乏資訊 | 提供資訊 | 讓使用者根據資訊採取行動 |
| 不良社會環境 | 組織行為管理、改善環境[29]和家庭輔導 | 移除導致不良社會環境的肇因 |
| 不良社交表現,既有心理定勢 | 敏感性訓練、溝通技巧訓練和團體心理治療 | 改進人際交往技巧,去除團體功能敏感化 |
| 怪異行為 | 轉診就醫 | 維護社會安全,為患者做進一步治療 |
| 摘錄自: 「臨床藥物依賴諮詢要項(Essentials of Chemical Dependency Counseling)」, 作者:Gary W. Lawson • Ann W. Lawson • Erik E. Schoen | ||
在應用行為分析和行為主義的文獻中,有幾種循證干預計劃被提出,例如行為婚姻療法、社區強化方法(CRAFT)、接觸療法和應急管理策略。[30][31]此外,同一位研究報告的作者建議,對於因為酒精依賴而住院治療的患者,以社交技能訓練作為輔助,可能有效。
藥物治療[編輯]
參見「鴉片類藥物使用障礙」英文版中#Medications
藥物輔助治療 (MAT) 是指結合行為干預和藥物,治療SUD的方法。[32]某些藥物對於治療嚴重的SUD有效果。在美國,有五種藥物被批准用於治療酒精以及鴉片類藥物使用障礙。[33]截至2002年,尚未有批准的藥物可用於治療可卡因、甲基苯丙胺或其他物質的使用障礙。[33]
如美沙酮和雙硫侖的藥物, 可作為較廣泛治療計劃的一部分,協助患者不再使用非法鴉片類藥物或是酒精的情況下正常的生活。利用藥物治療可減輕戒斷症狀。證據顯示MAT在減少非法藥物使用及藥物使用過量而導致的死亡、改進患者維持治療和減少人類免疫缺乏病毒(HIV)傳播等方面具有功效。[34][35][36]
流行病學[編輯]
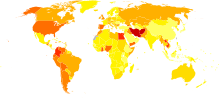
SUD發生率在不同國家,還有不同的物質而有差異,但總體上的流行率很高。[37]在全球,男性受到的影響比女性高得多。[37],年輕人與老年人相比,也較容易受到影響。[37]
美國[編輯]
在2017年,12歲或以上的美國人大約有7%在過去一年中患有SUD。[38]過去一年的酒精使用障礙比率略超過5%。12歲或以上的人大約有3%的患有非法藥物使用障礙。[38]18至25歲之間的非法藥物使用障礙發生率最高,約為7%。[38][37]
在2017年,美國有超過72,000人因為藥物過量而死亡,[39]人數是2002年的三倍。[39]然而,美國疾病預防控制與預防中心(CDC)把因酒精過量死亡人數分開計算;除這72,000人外,還另有當年因酒精過量而死亡的2,366人。[40]由於服用合成鴉片類藥物的過量死亡人數(通常涉及的是芬太尼)在過去幾年急劇上升,每年死亡人數接近30,000人。[39]從2002年到2017年這段期間,因芬太尼等合成鴉片類藥物致死的人數增加22倍。[39]海洛英和其他天然,以及半合成鴉片類藥物合併,導致大約31,000人因過量死亡。[39]可卡因導致大約15,000人過量死亡,而甲基苯丙胺和苯二氮䓬類藥物各別導致大約11,000人的死亡。[39]但必須注意的是,前面列出各種藥物的死亡人數不能加總,因為許多死亡涉及藥物組合使用,例如過量服用的是可卡因和鴉片類藥物的組合。[39]
每年因飲酒而致死亡的人數超過88,000人。[41]煙草使用仍是導致可預防死亡的主要原因,每年在美國造成的死亡人數超過480,000人。[42]這些危害造成巨大的財務成本,每年總數超過4,200億美元,另外還有超過1,200億美元的醫療衛生成本。[43]
加拿大[編輯]
根據加拿大統計局在2018年的數據,在15歲及以上的加拿大人中,大約有五分之一在他們一生中曾經歷過SUD。[44]特別是在安大略省,精神疾病和成癮的疾病負擔比所有癌症的加總高出1.5倍,是所有感染性疾病的7倍以上。[45]在加拿大全國各種不同族群中,受SUD影響最大的是加拿大原住民。在2019年所發表的一項研究,發現參與調查者中,原住民比非原住民遭遇更多的與物質相關得問題。[46]
加拿大統計局所做的2012年加拿大社區健康調查(Canadian Community Health Survey)顯示,在符合濫用或依賴標準的最常見的物質是酒精。[44]對不列顛哥倫比亞省原住民的調查顯示,保留地居民中有約75%會認為飲酒是他們社區的問題,而25%的人報告說他們自己也有飲酒問題。然而,生活在保留地的第一民族(原住民)只有66%的成年人飲酒,而加拿大一般的成年人口中,飲酒比率是76%。[47]此外,在安大略省有項關於原住民心理健康和物質使用的研究,有19%的人報告使用可卡因和鴉片類藥物,高於一般加拿大人報告的13%。[48][49]
澳大利亞[編輯]
歷史上和仍持續的殖民遺緒繼續影響澳大利亞原住民的健康,原住民更易受到物質使用和相關危害的影響。[50]例如,酒精和煙草兩項是澳大利亞人最常使用的物質。[51]澳大利亞人中整體的吸煙率正在下降,但在澳大利亞原住民中,18歲及以上群組的吸煙比例仍然很高,在2014-2015年的比例為16%。[52]至於酒精,雖然原住民的不喝酒比例比非原住民高,但一旦原住民飲酒,他們的飲用數量就會達到高風險的水準。[53]大約有19%的澳大利亞原住民飲酒已經達到危險的程度(定義為每月至少有一次達到11份,或更高的酒精標準單位),是非原住民飲用的2.8倍。[52]
雖然酒精和煙草的使用量正在下降,但其他物質如大麻和鴉片劑的使用卻在增加中。[50]大麻是在澳大利亞使用最廣泛的非法藥物,原住民的大麻使用量比非原住民高出1.9倍。[52]處方鴉片類藥物在澳大利亞的使用量增幅最大,但使用量仍較美國為低。[54]在2016年,原住民在藥物濫用的比率是非原住民的2.3倍。[52]
參見[編輯]
參考文獻[編輯]
- ^ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 Diagnostic and statistical manual of mental disorders. 5th. Arlington, VA: American Psychiatric Association. 2013. ISBN 978-0-89042-554-1. OCLC 830807378.
- ^ NAMI Comments on the APA's Draft Revision of the DSM-V Substance Use Disorders (PDF). National Alliance on Mental Illness. [2 November 2013]. (原始內容 (PDF)存檔於22 January 2015).
- ^ Substance Abuse and Mental Health Services Administration. Substance Use Disorders. Substance Abuse and Mental Health Services Administration (US). June 2016 [2022-03-23]. (原始內容存檔於2021-01-27).
- ^ Guha M. Diagnostic and Statistical Manual of Mental Disorders: DSM-5 (5th edition). Reference Reviews. 2014-03-11, 28 (3): 36–37. ISSN 0950-4125. doi:10.1108/RR-10-2013-0256.
- ^ Hasin DS, O'Brien CP, Auriacombe M, Borges G, Bucholz K, Budney A, et al. DSM-5 criteria for substance use disorders: recommendations and rationale. The American Journal of Psychiatry. August 2013, 170 (8): 834–51. PMC 3767415
 . PMID 23903334. doi:10.1176/appi.ajp.2013.12060782.
. PMID 23903334. doi:10.1176/appi.ajp.2013.12060782.
- ^ World Health Organization, ICD-11 for Mortality and Morbidity Statistics Archive.is的存檔,存檔日期2018-08-01 (ICD-11 MMS), 2018 version for preparing implementation, rev. April 2019
- ^ 7.0 7.1 7.2 World Drug Report 2019: 35 million people worldwide suffer from drug use disorders while only 1 in 7 people receive treatment. www.unodc.org. [25 November 2019]. (原始內容存檔於2019-11-02).
- ^ 8.0 8.1 Global status report on alcohol and health 2018 (PDF). WHO. 2018: xvi [3 May 2020]. (原始內容 (PDF)存檔於2021-02-10).
- ^ Prelaunch. www.unodc.org. [14 December 2018]. (原始內容存檔於2018-12-15).
- ^ Kendler, Kenneth S. Toward a Philosophical Structure for Psychiatry. American Journal of Psychiatry. 2005, 162 (3): 433–440 [2022-03-23]. ISSN 0002-953X. PMID 15741457. doi:10.1176/appi.ajp.162.3.433. (原始內容存檔於2020-11-08).
psychiatric disorders are etiologically complex ...
- ^ Borsboom, Denny; Cramer, Angélique O. J.; Kalis, Annemarie. Brain disorders? Not really: Why network structures block reductionism in psychopathology research (PDF). Behavioral and Brain Sciences. 2019, 42 (e2): e2 [2022-03-23]. ISSN 0140-525X. PMID 29361992. S2CID 13665601. doi:10.1017/S0140525X17002266. (原始內容 (PDF)存檔於2020-11-14) (英語).
mental disorders feature biological and psychological factors that are deeply intertwined in feedback loops. This suggests that neither psychological nor biological levels can claim causal or explanatory priority, and that a holistic research strategy is necessary for progress in the study of mental disorders.
- ^ Kendler, Kenneth S.; Ohlsson, Henrik; Edwards, Alexis C.; Sundquist, Jan; Sundquist, Kristina. A developmental etiological model for drug abuse in men. Drug and Alcohol Dependence. 2017, 179: 220–228. ISSN 0376-8716. PMC 5623952
 . PMID 28806639. doi:10.1016/j.drugalcdep.2017.06.036 (英語).
. PMID 28806639. doi:10.1016/j.drugalcdep.2017.06.036 (英語). DA [drug abuse] in men is a highly multifactorial syndrome with risk arising from familial-genetic, psychosocial, behavioral and psychological factors acting and interacting over development.
- ^ Kuerbis, Alexis; Sacco, Paul; Blazer, Dan G.; Moore, Alison A. Substance Abuse Among Older Adults. Clinics in Geriatric Medicine. 2014, 30 (3): 629–654. ISSN 0749-0690. PMC 4146436
 . PMID 25037298. doi:10.1016/j.cger.2014.04.008.
. PMID 25037298. doi:10.1016/j.cger.2014.04.008.
- ^ 14.0 14.1 14.2 Ferri, Fred. Ferri's Clinical Advisor. Elsevier. 2019.
- ^ Bartoli F, Cavaleri D, Moretti F, Bachi B, Calabrese A, Callovini T, Cioni RM, Riboldi I, Nacinovich R, Crocamo C, Carrà G. Pre-Discharge Predictors of 1-Year Rehospitalization in Adolescents and Young Adults with Severe Mental Disorders: A Retrospective Cohort Study.. Medicina. 15 November 2020, 56 (11): 613. PMC 7696058
 . PMID 33203127. doi:10.3390/medicina56110613
. PMID 33203127. doi:10.3390/medicina56110613  .
.
- ^ Belcher AM, Volkow ND, Moeller FG, Ferré S. Personality traits and vulnerability or resilience to substance use disorders. Trends in Cognitive Sciences. April 2014, 18 (4): 211–7. PMC 3972619
 . PMID 24612993. doi:10.1016/j.tics.2014.01.010.
. PMID 24612993. doi:10.1016/j.tics.2014.01.010.
- ^ Fehrman E, Egan V, Gorban AN, Levesley J, Mirkes EM, Muhammad AK. Personality Traits and Drug Consumption. A Story Told by Data. Springer, Cham. 2019. ISBN 978-3-030-10441-2. S2CID 151160405. arXiv:2001.06520
 . doi:10.1007/978-3-030-10442-9.
. doi:10.1007/978-3-030-10442-9.
- ^ Nestler, Eric J. Cellular basis of memory for addiction. Dialogues in Clinical Neuroscience. 2013-12, 15 (4): 431–443. ISSN 1294-8322. PMC 3898681
 . PMID 24459410. doi:10.31887/DCNS.2013.15.4/enestler.
. PMID 24459410. doi:10.31887/DCNS.2013.15.4/enestler.
- ^ Nestler, Eric J.; Malenka, Robert C. Chapter 15: Reinforcement and Addictive Disorders. Molecular neuropharmacology : a foundation for clinical neuroscience 2nd. New York: McGraw-Hill Medical. 2009: 364–375. ISBN 978-0-07-164119-7. OCLC 273018757.
- ^ Glossary. Icahn School of Medicine. [2021-04-29].
- ^ 21.0 21.1 Volkow, Nora D.; Koob, George F.; McLellan, A. Thomas. Longo, Dan L. , 編. Neurobiologic Advances from the Brain Disease Model of Addiction. New England Journal of Medicine. 2016-01-28, 374 (4): 363–371. ISSN 0028-4793. PMC 6135257
 . PMID 26816013. doi:10.1056/NEJMra1511480 (英語).
. PMID 26816013. doi:10.1056/NEJMra1511480 (英語).
- ^ 22.0 22.1 Drug addiction (substance use disorder) – Symptoms and causes. Mayo Clinic. [7 December 2018]. (原始內容存檔於2018-12-11).
- ^ Facing Addiction in America: The Surgeon General's Report on Alcohol, Drugs, and Health (PDF). Office of the Surgeon General. US Department of Health and Human Services: 35–37, 45, 63, 155, 317, 338. November 2016 [28 January 2017]. (原始內容 (PDF)存檔於2020-02-09).
- ^ Butler SF, Budman SH, Goldman RJ, Newman FL, Beckley KE, Trottier D. Initial Validation of a Computer-Administered Addiction Severity Index: The ASI-MV Psychology of Addictive Behaviors 2001 March
- ^ DARA Thailand. [4 June 2017]. (原始內容存檔於2017-06-03).
- ^ Antony, Martin M.; Barlow, David H. Handbook of Assessment and Treatment Planning for Psychological Disorders, Third Edition. Guilford Publications. 2020-08-18: 32, 490, 521 [2022-03-23]. ISBN 978-1-4625-4488-2. (原始內容存檔於2021-08-15) (英語).
- ^ 27.0 27.1 Treatment, Center for Substance Abuse. Chapter 2—Screening for Substance Use Disorders. Substance Abuse and Mental Health Services Administration (US). 1997 [2022-03-23]. (原始內容存檔於2021-04-16).
- ^ McLellan AT, Lewis DC, O'Brien CP, Kleber HD. Drug dependence, a chronic medical illness: implications for treatment, insurance, and outcomes evaluation. JAMA. October 2000, 284 (13): 1689–95 [2022-03-23]. PMID 11015800. S2CID 2086869. doi:10.1001/jama.284.13.1689. (原始內容存檔於2022-01-29).
- ^ https://dictionary.apa.org/environmental-manipulation
- ^ O'Donohue W, Ferguson KE. Evidence-Based Practice in Psychology and Behavior Analysis. The Behavior Analyst Today. 2006, 7 (3): 335–350 [24 March 2008]. doi:10.1037/h0100155. (原始內容存檔於2010-03-23).
- ^ Chambless DL, et al. An update on empirically validated therapies (PDF). Clinical Psychology (American Psychological Association). 1998, 49: 5–14 [24 March 2008]. (原始內容 (PDF)存檔於2007-07-10).
- ^ Bonhomme J, Shim RS, Gooden R, Tyus D, Rust G. Opioid addiction and abuse in primary care practice: a comparison of methadone and buprenorphine as treatment options. Journal of the National Medical Association. July 2012, 104 (7–8): 342–50. PMC 4039205
 . PMID 23092049. doi:10.1016/s0027-9684(15)30175-9.
. PMID 23092049. doi:10.1016/s0027-9684(15)30175-9.
- ^ 33.0 33.1 American Psychiatric Association. American Psychiatric Association practice guidelines for the treatment of psychiatric disorders.
 . The Association. 2002. ISBN 0-89042-320-2. OCLC 48656105.
. The Association. 2002. ISBN 0-89042-320-2. OCLC 48656105.
- ^ Holt, Dr. Harry. Stigma Associated with Opioid Use Disorder and Medication Assisted Treatment. 2019-07-15. doi:10.31124/advance.8866331.
- ^ Schwartz RP, Gryczynski J, O'Grady KE, Sharfstein JM, Warren G, Olsen Y, et al. Opioid agonist treatments and heroin overdose deaths in Baltimore, Maryland, 1995-2009. American Journal of Public Health. May 2013, 103 (5): 917–22. PMC 3670653
 . PMID 23488511. doi:10.2105/ajph.2012.301049.
. PMID 23488511. doi:10.2105/ajph.2012.301049.
- ^ Administration (US), Substance Abuse and Mental Health Services; General (US), Office of the Surgeon. EARLY INTERVENTION, TREATMENT, AND MANAGEMENT OF SUBSTANCE USE DISORDERS. US Department of Health and Human Services. November 2016 [2022-03-23]. (原始內容存檔於2020-11-19).
- ^ 37.0 37.1 37.2 37.3 Galanter M, Kleber HD, Brady KT. The American Psychiatric Publishing Textbook of Substance Abuse Treatment. 17 December 2014. ISBN 978-1-58562-472-0. doi:10.1176/appi.books.9781615370030.
- ^ 38.0 38.1 38.2 Reports and Detailed Tables From the 2017 National Survey on Drug Use and Health (NSDUH) | CBHSQ. www.samhsa.gov. 11 September 2018 [6 December 2018]. (原始內容存檔於2018-12-07).
- ^ 39.0 39.1 39.2 39.3 39.4 39.5 39.6 Abuse, National Institute on Drug. Overdose Death Rates. www.drugabuse.gov. 9 August 2018 [6 December 2018]. (原始內容存檔於2017-12-13).
- ^ Centers for Disease Control and Prevention, National Center for Health Statistics. Substance-induced cause, 2017, percent total, with standard error (頁面存檔備份,存於互聯網檔案館) from the Underlying Cause of Death 1999-2018 CDC WONDER Online Database. Accessed at http://wonder.cdc.gov/ucd-icd10.html (頁面存檔備份,存於互聯網檔案館) on 18 March 2020 at 18:06 UTC.
- ^ Centers for Disease Control and Prevention. Alcohol and Public Health: Alcohol-Related Disease Impact (ARDI). Centers for Disease Control and Prevention (CDC). 2013 [6 December 2018]. (原始內容存檔於2018-11-28).
- ^ Smoking and Tobacco Use; Fact Sheet; Fast Facts. Centers for Disease Control and Prevention (CDC). 9 May 2018 [6 December 2018]. (原始內容存檔於2011-09-25).
- ^ Sacks JJ, Gonzales KR, Bouchery EE, Tomedi LE, Brewer RD. 2010 National and State Costs of Excessive Alcohol Consumption. American Journal of Preventive Medicine. November 2015, 49 (5): e73–e79. PMID 26477807. doi:10.1016/j.amepre.2015.05.031.
- ^ 44.0 44.1 Canada, Health. Strengthening Canada's Approach to Substance Use Issues. gcnws. 2018-09-05 [2019-11-01]. (原始內容存檔於2022-01-19).
- ^ Opening Eyes, Opening Minds: The Ontario Burden of Mental Illness and Addictions Report. Public Health Ontario. [2019-11-01]. (原始內容存檔於2021-08-18).
- ^ Bingham B, Moniruzzaman A, Patterson M, Distasio J, Sareen J, O'Neil J, Somers JM. Indigenous and non-Indigenous people experiencing homelessness and mental illness in two Canadian cities: A retrospective analysis and implications for culturally informed action. BMJ Open. April 2019, 9 (4): e024748. PMC 6500294
 . PMID 30962229. doi:10.1136/bmjopen-2018-024748.
. PMID 30962229. doi:10.1136/bmjopen-2018-024748.
- ^ Aboriginal Mental Health: The statistical reality | Here to Help. www.heretohelp.bc.ca. [2019-11-01]. (原始內容存檔於2021-08-27).
- ^ Prescription Opioids (Canadian Drug Summary) | Canadian Centre on Substance Use and Addiction. www.ccsa.ca. [2019-11-01]. (原始內容存檔於2022-01-20).
- ^ Firestone M, Smylie J, Maracle S, McKnight C, Spiller M, O'Campo P. Mental health and substance use in an urban First Nations population in Hamilton, Ontario. Canadian Journal of Public Health. June 2015, 106 (6): e375–81. JSTOR 90005913. PMC 6972211
 . PMID 26680428. doi:10.17269/CJPH.106.4923.
. PMID 26680428. doi:10.17269/CJPH.106.4923.
- ^ 50.0 50.1 Berry SL, Crowe TP. A review of engagement of Indigenous Australians within mental health and substance abuse services. Australian e-Journal for the Advancement of Mental Health. January 2009, 8 (1): 16–27 [2022-03-23]. ISSN 1446-7984. S2CID 26033698. doi:10.5172/jamh.8.1.16. (原始內容存檔於2020-12-05).
- ^ Haber PS, Day CA. Overview of substance use and treatment from Australia. Substance Abuse. 2014, 35 (3): 304–8. PMID 24853496. doi:10.1080/08897077.2014.924466.
- ^ 52.0 52.1 52.2 52.3 Alcohol, tobacco & other drugs in Australia, Aboriginal and Torres Strait Islander people. Australian Institute of Health and Welfare. [2019-11-24]. (原始內容存檔於2022-01-20).
- ^ Sanson-Fisher RW, Campbell EM, Perkins JJ, Blunden SV, Davis BB. Indigenous health research: a critical review of outputs over time. Medical Journal of Australia. May 2006, 184 (10): 502–505. ISSN 0025-729X. PMID 16719748. S2CID 43868317. doi:10.5694/j.1326-5377.2006.tb00343.x.
- ^ Leong M, Murnion B, Haber PS. Examination of opioid prescribing in Australia from 1992 to 2007. Internal Medicine Journal. October 2009, 39 (10): 676–81. PMID 19460051. S2CID 205503169. doi:10.1111/j.1445-5994.2009.01982.x.
進一步閱讀[編輯]
- Skinner WW, O'Grady CP, Bartha C, Parker C. Concurrent substance use and mental health disorders : an information guide (PDF). Centre for Addiction and Mental Health (CAMH). 2010 [2022-03-23]. ISBN 978-1-77052-604-4. (原始內容 (PDF)存檔於2021-07-15).
- Best Practices: Concurrent Mental Health and Substance Use Disorders (PDF). 2001 [2022-03-23]. ISBN 0-662-31388-7. (原始內容 (PDF)存檔於2016-07-14).
外部連結[編輯]
| |||||||
| ||||||||||||||||||||||||||||||||||||
