精液分析

精液检查从多个方面评估男性精液以及其中精子的情况。通常用于检验男性的生育能力,可能是分析夫妇不孕的原因,或者验证输精管结扎术是否成功。精液检查有不同的量测方式,有些只能检查部分的特征(例如家用套件),有些可以检查较多的特征(例如诊断实验室)。精液采集的方式以及量测方式的精准程度也可能会影响结果。
在畜牧业、狗场以及其它动物的养殖业中也经常对雄性动物进行精液检查。
检查的原因
[编辑]进行精液检查的主要原因多半是夫妻的不孕检查,或者是在男性进行输精管切除术后,确认手术是否成功。针对捐精者也会进行精液检查。在种马饲养场及动物育种时也会进行动物的精液检查。
精液检查很少列在怀孕前例行检查的一部分。除非根据医疗史或是身体检查,怀疑相关部位可能有疾病,或是有特殊的要求,不然医院很少会检查精液及精子。这类的检查非常昂贵,而且很花时间,在美国几乎不会有医疗保险包括精液检查。不过德国的医疗保险都会针对精液检查进行给付。
与生育能力的关系
[编辑]精液分析所检查的内容,只是精液质量中的部分因素。有一研究指出,精液分析正常的男性中,有30%实际上精子功能不正常[1]。反之,精液检查结果不佳的男性却也可能有生育能力[2][3]。因此,该检查仅能提供一定的参考,而并非完全决定性的诊断结果。在英国国家健康照护专业组织指引中,定义轻度男性不育症(mild male factor infertility)是二次或是多次的精液分析,有一个或是多个变因在5%百分位数以下,若依正常频率和伴侣进行阴道性行为,伴侣有机会在二年内怀孕,怀孕几率和轻度子宫内膜异位症的女性相近[4]。
采集方式
[编辑]最常用的精液采集方式是男性自慰后,将精液导入到一个干净的杯中[2],也可以通过使用特殊的精液采集避孕套,与计划生育之配偶进行性交后采集。由于乳胶对精子具有杀伤作用,因此这种特殊的避孕套必须用硅胶或者聚氨酯制成[5]。部分男性更愿意采用后一种采集方式,而且这并非是由于娱乐因素,考虑到某些宗教完全禁止手淫的行为,甚至有些宗教还禁止节育,如天主教,这可以通过采取穿刺了小孔的采集避孕套来采集[6]。第三种方法是采用体外排精法,即在性交结束前,男方将阴茎从伴侣体内拔出,并将精液导入到杯中。此外,如果预计可能存在射精管阻塞的问题,也可以直接从附睾中获取,这种方法称为经皮附睾精子抽吸术(PESA)。如果直接检验睾丸组织而不是其产生的精子,则称之为睾丸精子萃取(TESE)[7]。
检查内容
[编辑]精液分析中所检查的参数包括(但不限于):精子计数、活动能力、形态、总量、果糖水平、pH值等。
精子计数
[编辑]
精子计数(Sperm count),或者避免混淆而称为精子浓度(sperm concentration)或密度,是指测量男性一次射精所产生精子的浓度,通常以百万每毫升为单位。而精子总数(total sperm count)是该数值乘于容量[8]。根据世界卫生组织2010年发布的标准,精子计数若超过每毫升1500万精子算是正常的[9],而此前的旧标准为每毫升2000万精子[1][2]。如果精子计数少于该值,并且精子总数少于4000万,则应该考虑是否为少精子症。如果进行输精管结扎术后,样本检查结果为无精子症,则表明手术成功。有些机构会将手术成功定义为仅观察到极少量不活跃精子,如少于每毫升10万[10][11]。部分专业人士建议在输精管结扎术后,需进行第二次精液检查,以验证计数没有出现增长。在某些情况下,该数值可能会持续的增长,则需要重新进行结扎术。
现在的精子计数平均水平在西方约为每毫升6000万,而数十年前该数量明显高于此值,并且呈现每年1~2%的下降速度[12]。
现在已经出现可以家用的精子计数芯片,可以在使用不同日期收集的3分样品来估算精子计数。这种芯片可以通过对比精液样品和含聚乙烯珠液体的控制样品,来测量精子的密度[13]。
活动能力
[编辑]精子的活动能力(motility)也是待检项。而世界卫生组织的定义为在采集后1小时内测出有50%的精子具有良好运动能力(A级+B级)。此外,世界卫生组织还有另一个存活率(vitality)的参数,该参数的参考下限为60%[9] 。一男性可能精子计数远超20百万每毫升,但其中有活动能力的精子太少,此情形精子算是品质不佳。不过若精子计数值很高,其活动能力较低(例如motility<60%)可能不影响其生育能力。相反的,男性也有可能精子计数低于20百万每毫升,但高比例的精子具有良好活动能力(向前运动的情形良好),在此项目中仍认为正常。
更具体的测量为motility grade,会把精子的活动能力分为4级[14]:
- 4级(A级): 具有高速运动能力的精子,呈快速直线运动。
- 3级(B级,非直线运动): 能向前运动,但路径非直线呈弧形或S型。
- 2级(C级): 精子几乎不移动或者移动速度较低,尽管它们的尾部是运动的。
- 1级(D级): 完全不运动。
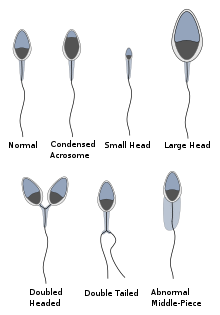
形态
[编辑]世界卫生组织在2010年提出有关精子形态的准则,正常精子样品(从最近十二个月内使性伴侣怀孕的男性精子)中,观查到的精子会有超过4%为正常的形态[9][15]
在进行体外人工受精时,形态是受孕成功率的指标之一。
若有超过10%的精子有可观察到的缺陷,不建议用来进行卵母细胞的受精[16]
若精子有尾尖膨胀模式(tail-tip swelling patterns),为非整倍体的几率较低[17]。
活精子细胞器形态学检测(motile sperm organelle morphology examination,简称MSOME)是一种特别的形态学检测,会用倒置的光学显微镜,配合高功率的光学以及数位影像技术,目的是达到6000倍以上的放大倍率。远高于胚胎学家为了胞质内精子注射选择精子时习惯使用的放大倍数(x200至x400)[18]。MSOME潜在的发现是可以找到精子空泡(sperm vacuoles),这和精子染色质不成熟有关,尢其在存在大空泡时更是如此[19]。
总量
[编辑]检测会测量精液的总量。依照WebMD的准则,正常的总量在2.0 mL至5 mL之间[2]。世卫组织标准则规定超过1.5毫升都是正常的[9]。数值过低表明精囊发生部分或者全部阻塞,或者该病患先天无精囊[1]。在临床诊断中,如果出现总量少于2毫升,并且缺乏甚至无精子,则提示需要考虑评估是否有阻塞性无精液症。需要特别注意的是,必须在上次射精48小时之后进行精液采集,才能按此进行评价,以免出现误诊。
人类射出的精液中,有96%至98%是水分。因此若水分摄取的越多,精液体积也会越多[20]。若在够长的性愉悦及性刺激后,精液中的液体也会比较多。若性行为及自慰的频率降低,也会让精液的体积增加。性传染病也会影响精液的量[21]。
颜色
[编辑]精液的颜色一般会是淡灰白色,随着男性年龄的增长,其颜色也会变成淡黄色。精液颜色也会受男性食用食物而影响:例如食用含硫量高的食物(例如蒜)会使精液颜色变黄[22]。若精液中有血液(血性精液),射精时的精液会是红色或是咖啡色,血性精液是罕见的症状。
精液若是深黄或是绿色,可能是因为药物所影响。咖啡色的精液主要是因为摄护腺、尿道、附睾和精囊的感染和炎症的结果[来源请求][23]。其他不常见精液颜色的原因包括性传染病(例如淋病或是梅毒感染)、男性生殖器的手术或是受伤。
果糖水平
[编辑]果糖水平会影响精液中精子的活动能力。WebMD建议果糖水平应该在3毫克每毫升以上[2],而世卫组织则指出正常水平应该是每份样品在13微摩尔(μmol)以上。缺乏果糖可能是精囊出现问题导致的[1]。
pH值
[编辑]WebMD推荐的pH值正常范围为7.1-8.0[2],而世卫组织的标准是7.2-7.8[1]。偏酸性(数值过低)可能是由于单侧或者双侧精囊阻塞导致,而偏碱性(数值过高)则可能是由感染引起[1]。pH值超出正常范围会对损害精子,降低其对卵子的穿透能力[2]。
液化时间
[编辑]精液在精囊中是以果冻状形式存储的,在射精后与前列腺所分泌的酶混合后,会逐渐转变为液体形式,液化时间即这一过程所需要消耗的时间。正常情况下,浓稠果冻状样本应该在20分钟内转变为液态。液化时间过长(超过30分钟)可能是存在精子抗体,或者前列腺分泌的解凝酶过少,这都可能是由于感染引起的。不过英国国家健康照护专业组织的指南中,液化时间在六十分钟以内都算是在正常范围内[24]。
活动精子密度(MOT)
[编辑]该指标指的是每毫升样品中,有多少数量的精子是具备高活动力的,单位为百万每毫升[25]。所谓高活动力是指4级(A级),以及有些机构会包含3级(B级)的精子。换而言之,该指标是精子计数和活动能力相结合的产物。
对于宫颈内人工授精(ICI)而言,如果使用0.5毫升单位的精液试管,则建议使用MOT40(40百万每毫升)的样品。换而言之,如果是MOT5的样品,则需要使用8支试管,或者2支MOT20的试管。而对于宫腔内人工授精(IUI),则建议使用MOT10的样品[25]。而用世卫组织的术语来描述,则相当于前者需要使用总计2千万个级别为3到4级的精子,而后者需要使用5百万个。
活动精子总量(TMS)
[编辑]活动精子总数(TMS)[26]或者活动精子总计数(TMSC)[27]等于精子计数乘以活动比例(或者指数),再乘以精液总量。该数值的含义是计算一次射精所包含的具备活动能力的精子总计数。在宫颈内人工受孕中需要使用2千万3-4级活动能力的精子,而在宫腔内人工授精中则建议使用大约5万个同级别精子。
其它
[编辑]检查还会涉及白细胞数量检查。如果白细胞水平高于1百万每每毫升,则表明可能存在感染[1]。
异常情况
[编辑]- 无精子症:精液中不存在精子;
- 无精液症:男性性行动不以射出精液为终结;
- 少精子症:精液中的精子计数值(密度)过低;
- 少精液症:一次射精所产生的精液量过少;
- 精液过剩症:一次射精所产生的精液量过多;
- 弱精症:活动能力低下,甚至完全不活动的精子所占比例过高;
- 精子畸形症:精子的头部、身部及(或)尾部的形态及(或)结构上出现畸形的比例过高。
影响检验结果的因素
[编辑]与通过自慰取得的样本相比,通过使用特制精液采集避孕套进行性交所获得的样本,无论在精子计数、活动能力还是正常形态精子所占比例都相对较高。正因如此,如果以生育为前提的夫妇,有研究人员认为后者的取精方法,能得到更准确的精液分析结果[5]。此外,采集样本前禁欲时间的长短也会影响分析的结果。另外采集前禁欲对于水平并无好处,禁欲的时间越长,所采集样本的分析结果就越糟糕——有一研究发现,对于多次重复检测结果都正常的男士,如果禁欲超过10天后再次检查,则会呈现出不正常的分析结果。因此建议在进行精液样本采集之前一段时间,适当地进行释放,而禁欲的时间不要超过1至2天[28]。而如果第一份样本的结果倾向受孕能力较差的情况,则应该再进行至少两次的分析检查。在两次分析之间,应该间隔至少2至4周的时间[29]。这是因为对任何一个男人来说,不同时期的结果之间会有大量的自然差异,因此仅仅一次样品的分析结果并不能表明被分析人精液的平均特征[30]。而精子生理学家乔安娜·艾灵顿认为,为了进行检查而射精的压力——例如在陌生的环境中,并且没有任何润滑剂的帮助(多数润滑剂对精子有损害作用)——可以解释为什么第一份样品通常会质量相对较差,而此后的结果则相对正常[3]。大部分人更希望在家采集样品而不是在诊所,而且采集精液样品场所的不同并不会影响精液分析的结果[31]。
测量方法
[编辑]精液量的计算可以通过将承载样品容器的重量,和空容器的重量相减而获得。形态分析和精子计数可以通过显微镜直接观测和计算获得,后者还可以通过使用一种测量与精子有关蛋白质数量的工具来进行估算,而这种工具可以在家中使用[32]。
任何自动或半自动的计算机辅助分析手段都可以被称为计算机辅助精液分析(CASA)。其中大多数系统都是基于影响分析,但也存在一些其他的分析方法,例如通过一个数码化面板来追踪精子的运动轨迹[33][34]。计算机辅助技术通常会被使用在评估精子集中度以及精子活力,例如速度、直线速度等。虽然许多系统可以对有活力的精子的运动特性给出非常准确的信息,然而如果不进行染色,却不能将不移动的精子和其它类型的细胞、微粒、残体等进行准确的区分。早期的系统所给出的精子集中度和精子活动能力等级比例数据并不准确,至少在精液样品中存在许多其它微粒、细胞或者残体的情况下是不准确的。在分析活动能力时如果出现明显的“路径交叉”的情况,大多数系统的分析结果都是不太可靠的。这是因为在此情况下,很难区分到底是两个精子的活动路径出现交错,还是四个精子在互相接近。当然,现在已经存在几秒钟就能获得完整的、近乎完美的结果的分析系统,这是因为这些系统采取了新的影响分析技术。这些使用了某些新技术的设备,在精子集中度以及活动能力的测量上,其可靠性至少与目前的人工测量方法相当[35]。
参见
[编辑]引用
[编辑]- ^ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 Understanding Semen Analysis. Stonybrook, State University of New York. 1999 [2007-08-05]. (原始内容存档于2007-10-17).
- ^ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Essig, Maria G.; Edited by Susan Van Houten and Tracy Landauer, Reviewed by Martin Gabica and Avery L. Seifert. Semen Analysis. Healthwise. WebMD. 2007-02-20 [2007-08-05]. (原始内容存档于2007-10-15).
- ^ 3.0 3.1 Ellington, Joanna. Understanding a Sperm Analysis. INGfertility. 2004 [2008-06-28]. (原始内容存档于2008-08-28).
- ^ Fertility problems: assessment and treatment. NICE. [2022-04-04]. (原始内容存档于2017-07-03).
- ^ 5.0 5.1 Dr. Joanna Ellington. Use of a Specialized Condom to Collect Sperm Samples for Fertility Procedures. INGfertility. January 2005 [2008-06-28]. (原始内容存档于2008-08-28).
- ^ Kippley, John; Sheila Kippley. The Art of Natural Family Planning 4th addition. Cincinnati, OH: The Couple to Couple League. 1996: 306–307. ISBN 0-926412-13-2.
- ^ Manlig infertilitet. Fertilitetscentrum. [2022-04-04]. (原始内容存档于2012-08-30) (瑞典语).
- ^ Male Infertility Testing. Shared Journey. [2010-07-30]. (原始内容存档于2010-08-13).
- ^ 9.0 9.1 9.2 9.3 Cooper, Trevor G.; Noonan, Elizabeth; von Eckardstein, Sigrid; Auger, Jacques; Baker, H. W. Gordon; Behre, Hermann M.; Haugen, Trine B.; Kruger, Thinus; Wang, Christina. World Health Organization reference values for human semen characteristics. Human Reproduction Update. 2010-05, 16 (3): 231–245 [2021-02-05]. ISSN 1460-2369. PMID 19934213. doi:10.1093/humupd/dmp048. (原始内容存档于2021-03-25).
- ^ Rajmil, Osvaldo; Fernández, Marlin; Rojas-Cruz, César; Sevilla, Carlota; Musquera, Mireia; Ruiz-Castañe, Eduardo. [Azoospermia should not be given as the result of vasectomy]. Archivos Espanoles De Urologia. 2007-01, 60 (1): 55–58. ISSN 0004-0614. PMID 17408173. doi:10.4321/s0004-06142007000100009.
- ^ Dhar, Nivedita Bhatta; Bhatt, Amit; Jones, J. Stephen. Determining the success of vasectomy. BJU international. 2006-04, 97 (4): 773–776 [2021-02-05]. ISSN 1464-4096. PMID 16536771. doi:10.1111/j.1464-410X.2006.06107.x. (原始内容存档于2022-04-19).
- ^ The sperm count has been decreasing steadily for many years in Western industrialized countries: Is there an endocrine basis for this decrease? 互联网档案馆的存档,存档日期2014-01-22. The Internet Journal of Urology TM. ISSN 1528-8390
- ^ New Chip Provides Cheap At-Home Sperm Counting. Popular Science. 2010-01-27 [2022-04-04]. (原始内容存档于2010-04-20) (美国英语).
- ^ Semen Analysis. Shared Journey. [2010-07-30]. (原始内容存档于2010-08-15).
- ^ Rothmann, Susan A.; Bort, Anna-Marie; Quigley, John; Pillow, Robin. Sperm morphology classification: a rational method for schemes adopted by the world health organization. Methods in Molecular Biology (Clifton, N.J.). 2013, 927: 27–37. ISSN 1940-6029. PMID 22992901. doi:10.1007/978-1-62703-038-0_4.
- ^ Sadler, T. Langman's medical embryology. 11th. Philadelphia: Lippincott William & Wilkins. 2010: 30. ISBN 978-0-7817-9069-7.
- ^ Pang, Myung-Geol; You, Young-Ah; Park, Yoo-Jin; Oh, Shin-Ae; Kim, Dai-Sik; Kim, Young-Ju. Numerical chromosome abnormalities are associated with sperm tail swelling patterns. Fertility and Sterility. 2010-08, 94 (3): 1012–1020. ISSN 1556-5653. PMID 19505688. doi:10.1016/j.fertnstert.2009.04.043.
- ^ Oliveira, J. B. A.; Massaro, F. C.; Mauri, A. L.; Petersen, C. G.; Nicoletti, A. P. M.; Baruffi, R. L. R.; Franco, J. G. Motile sperm organelle morphology examination is stricter than Tygerberg criteria. Reproductive Biomedicine Online. 2009-03, 18 (3): 320–326 [2021-02-05]. ISSN 1472-6491. PMID 19298729. doi:10.1016/s1472-6483(10)60088-0. (原始内容存档于2022-06-16).
- ^ Perdrix, Anne; Rives, Nathalie. Motile sperm organelle morphology examination (MSOME) and sperm head vacuoles: state of the art in 2013. Human Reproduction Update. 2013-09, 19 (5): 527–541 [2021-02-05]. ISSN 1460-2369. PMID 23825157. doi:10.1093/humupd/dmt021. (原始内容存档于2022-07-06).
- ^ How to increase your ejaculate. YELLOWSEMEN. [2017-04-08]. (原始内容存档于2017-08-05).
- ^ Dulioust, E.; Du, A. Le; Costagliola, D.; Guibert, J.; Kunstmann, J.-M.; Heard, I.; Juillard, J.-C.; Salmon, D.; Leruez-Ville, M. Semen alterations in HIV-1 infected men. Human Reproduction. 2002-08-01, 17 (8): 2112–2118 [2017-08-05]. ISSN 0268-1161. doi:10.1093/humrep/17.8.2112. (原始内容存档于2020-04-10) (英语).
- ^ Causes of Yellow Semen and Yellow Sperm: What Color is Sperm?. YELLOWSEMEN. 2016-04-07 [2017-08-08]. (原始内容存档于2017-08-08).
- ^ Blood in semen (haematospermia). The NHS website. 2018-10-03 [2021-05-27]. (原始内容存档于2022-06-02) (英语).
- ^ National Collaborating Centre for Women's and Children's Health (Great Britain), National Institute for Clinical Excellence (Great Britain), Royal College of Obstetricians and Gynaecologists (Great Britain). Fertility: assessment and treatment for people with fertility problems. London: RCOG Press. 2004 [2022-04-04]. ISBN 978-1-900364-97-3. OCLC 56694529. (原始内容存档于2022-04-04) (英语).
- ^ 25.0 25.1 Questions & Answers - Donor Semen. Cryos International. [2022-04-04]. (原始内容存档于2009-02-20).
- ^ Merviel, Philippe; Heraud, Marie Hélène; Grenier, Nadège; Lourdel, Emmanuelle; Sanguinet, Pierre; Copin, Henri. Predictive factors for pregnancy after intrauterine insemination (IUI): an analysis of 1038 cycles and a review of the literature. Fertility and Sterility. 2010-01, 93 (1): 79–88 [2021-02-05]. ISSN 1556-5653. PMID 18996517. doi:10.1016/j.fertnstert.2008.09.058. (原始内容存档于2021-02-09).
- ^ Pasqualotto, Eleonora B.; Daitch, James A.; Hendin, Benjamin N.; Falcone, Tommaso; Thomas, Jr., Anthony J.; Nelson, David R.; Agarwal, Ashok. Relationship of total motile sperm count and percentage motile sperm to successful pregnancy rates following intrauterine insemination (PDF). Journal of Assisted Reproduction and Genetics. 1999, 16 (9): 476–482. PMC 3455631
 . PMID 10530401. doi:10.1023/A:1020598916080.
. PMID 10530401. doi:10.1023/A:1020598916080.
- ^ Ellington, Joanna. How Long to Abstain for a Sperm Test/Analysis. INGfertility. 2005 [2008-06-28]. (原始内容存档于2014-10-03)., which cites:
- Levitas, Eliahu; Lunenfeld, Eitan; Weiss, Noemi; Friger, Michael; Har-Vardi, Iris; Koifman, Arie; Potashnik, Gad. Relationship between the duration of sexual abstinence and semen quality: analysis of 9,489 semen samples. Fertility and Sterility. 2005-06, 83 (6): 1680–1686 [2021-02-05]. ISSN 1556-5653. PMID 15950636. doi:10.1016/j.fertnstert.2004.12.045. (原始内容存档于2020-11-12).
- Jurema, Marcus W.; Vieira, Andrea D.; Bankowski, Brandon; Petrella, Carolina; Zhao, Yulian; Wallach, Edward; Zacur, Howard. Effect of ejaculatory abstinence period on the pregnancy rate after intrauterine insemination. Fertility and Sterility. 2005-09, 84 (3): 678–681 [2021-02-05]. ISSN 1556-5653. PMID 16169402. doi:10.1016/j.fertnstert.2005.03.044. (原始内容存档于2021-04-22).
- ^ Weschler, Toni. Taking Charge of Your Fertility Revised. New York: HarperCollins. 2002: 189. ISBN 0-06-093764-5.
- ^ Adequate Analysis Frequency. Kokopelli Technologies. 2007 [2007-08-11]. (原始内容存档于2007-08-18).
- ^ Licht, Rashmi Shetty; Handel, LiAnn; Sigman, Mark. Site of semen collection and its effect on semen analysis parameters. Fertility and Sterility. 2008-02, 89 (2): 395–397. ISSN 1556-5653. PMID 17482174. doi:10.1016/j.fertnstert.2007.02.033.
- ^ Charlottesville company sends out its home male sterility tests. Daily Progress. [2022-04-04]. (原始内容存档于2012-07-23).
- ^ Mortimer, S. T. CASA--practical aspects. Journal of Andrology. 2000-07, 21 (4): 515–524 [2021-02-05]. ISSN 0196-3635. PMID 10901437. (原始内容存档于2020-10-09).
- ^ Hinting, A.; Schoonjans, F.; Comhaire, F. Validation of a single-step procedure for the objective assessment of sperm motility characteristics. International Journal of Andrology. 1988-08, 11 (4): 277–287. ISSN 0105-6263. PMID 3170018. doi:10.1111/j.1365-2605.1988.tb01001.x.
- ^ Tomlinson, Mathew James; Pooley, Karen; Simpson, Tracey; Newton, Thomas; Hopkisson, James; Jayaprakasan, Kannamanadias; Jayaprakasan, Rajisha; Naeem, Asad; Pridmore, Tony. Validation of a novel computer-assisted sperm analysis (CASA) system using multitarget-tracking algorithms. Fertility and Sterility. 2010-04, 93 (6): 1911–1920 [2021-02-05]. ISSN 1556-5653. PMID 19200972. doi:10.1016/j.fertnstert.2008.12.064. (原始内容存档于2021-04-16).
外部链接
[编辑]- 日内瓦医学教育研究基金会 (页面存档备份,存于互联网档案馆) —— 完整参数列表。
