腎絲球濾過率
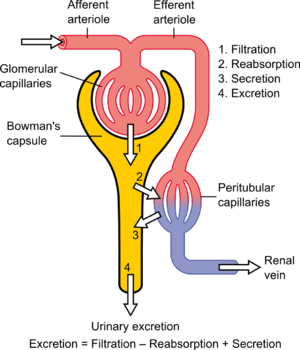
1: 過濾,2: 再吸收,3: 分泌,4: 尿排泄。
〈尿排泄率(4)〉=〈過濾速度(1)− 再吸收率(2)+ 分泌率(3)〉
腎絲球濾過率(glomerular filtration rate,GFR)是濾過的液體通過腎臟的流速,為衡量腎功能的重要指標之一。GFR的定義為:單位時間內(每分鐘)兩側腎臟腎絲球濾過生成的超濾液量,即每單位時間濾過到腎小囊中的流體體積。此濾過率常藉由肌酸酐等物質清除的方法間接反映;而濾過量的大小則取決於腎絲球有效濾過壓的高低和腎絲球濾過膜的通透性。
肌酸酐清除率(creatinine clearance rate,CCr,CrCl)是指血漿中的單位時間內肌酸酐的清除功能比率,亦是近似GFR的一個有用的量度。此外由於肌酸酐的分泌所造成的肌酸酐清除率超過GFR,而肌酸酐的分泌可被西咪替丁所阻斷。另一方面,舊式的血清肌酸酐方法之過度估計導致了低估肌酸酐清除率,因而提供了GFR較低的偏差估計值[1] 不過目前GFR及CCr。已經可以精確地由在血液和尿液的物質比較測量而計算出,或則只用驗血結果(檢驗兩個參數eGFR(估計腎絲球濾過率)及eCCr(估計肌酸酐清除率))的公式估算。
這些檢驗的結果在評估腎臟的排泄功能機制是相當重要的,比如慢性腎功能不全,以及主要經由尿液排泄的藥物劑量而計算得的腎絲球濾過率(或肌酸酐清除率)。
這些排泄流體通常被認為是經由腎臟處理過的血液之液體過濾量。在生理學上,這些"液體過濾量"(容積血液流量且其質量已去除)之間僅有鬆散相關。
間接標記
[編輯]大多數醫生使用肌酸酐和尿素(U)的廢物物質之血漿濃度、以及電解質(E),以確定腎功能。這些措施足以確定是否一個病人患有慢性腎臟病。
然而,血液尿素氮(BUN)和肌酸酐值將不會高於正常值範圍、直到總腎功能的60%都喪失為止。因此,更準確的"腎絲球濾過率"或"肌酸酐清除率"的近似值,只要懷疑有腎臟疾病或謹慎施予腎毒性(Nephrotoxicity)藥物時,此二值需要進行量測以進行客觀精準的判定。
在尿液中的"蛋白水平升高"標記出一些腎臟的疾病。蛋白尿是最敏感的標記、表示尿液中的白蛋白升高。在尿液中持續存在著"每克肌酸酐超過30毫克的白蛋白"就被診斷為患有慢性腎臟病(即在尿液中微量白蛋白尿為<30-299毫克/升>(30–299 mg/L)或<30-299毫克/24小時>(30-299 mg/24 hrs)的水平時;白蛋白在尿液中的濃度不是由通常的尿液長形試紙(dipstick)的方法檢測出)。
腎絲球濾過率
[編輯]腎絲球濾過率(GFR)即每單位時間流體(量)從腎臟的腎絲球毛細血管過濾到鮑氏囊謂之。[2]由中央部位到GFR的生理維護是入球(afferent arteriole)及出球小動脈(efferent arteriole)鑑別的基調(見圖)。
腎絲球濾過率(GFR)等清除率、當任何溶質自由地過濾並且既沒有再吸收也不經腎臟分泌。因此濾過率測自源於可計算血液體積之尿液的物質量裡。下面方程為有關這一原則-對於所使用的物質,尿濃度與尿流量的乘積等於在尿已收集的時間物質的質量排泄。該質量等於質量在腎絲球過濾、而在腎元中並無物質添加或移除。血漿濃度除以該質量得出血漿體積,而質量最初必須來自此,因此血漿流體體積在上述期的間內進入鮑氏囊。GFR通常記錄的單位為"每單位時間的容量",比如、每分鐘毫升的<毫升/分鐘>(mL/min)單位。請比較濾過分數(filtration fraction)。
註記:Urine Concentration(尿液濃度),Urine Flow(尿液流量),Plasma Concentration(血漿濃度)。
幾種不同的技術用於計算或估計的腎絲球濾過率(GFR或eGFR)。上述公式只適用於GFR等於「清除率」時之計算。
使用菊粉測試
[編輯]GFR可通過注入菊粉或類菊粉左旋糖(sinistrin/海蔥糖)到血漿中來確定。由於菊粉及左旋糖這兩種物質在經由腎絲球濾過後不再被腎吸收及分泌,其排泄速率直接正比於水及溶質穿過腎絲球過濾過後之濾過速率。相比於MDRD(Modification of Diet in Renal Disease/腎病飲食改進)公式,菊粉清除率略微高估腎絲球的功能。在早期的腎病階段,菊粉清除率可由剩餘的腎元超濾作用而保持正常。[3]要注意的是,在菊粉清除率測試上不完全的尿液收集是一項重要的錯誤來源。
壓力定義
[編輯]更精確地說,GFR是表示腎絲球毛細管和鮑氏囊(腎小囊)之間的流體流速:
各項參數定義:
- 表示"腎絲球濾過率"(GFR)。
- 稱為"過濾常數",定義為水力傳導率(Hydraulic conductivity)與腎絲球毛細管的表面積相乘積。
- 為腎絲球毛細管內的流體靜壓。
- 為鮑氏囊內的流體靜壓。
- 為腎絲球毛細管內的膠體滲透壓。
- 及為鮑氏囊內的膠體滲透壓。
Kf
[編輯]因此常數(Kf)為水力傳導率乘以毛細管表面積而測定出來,這幾乎是不可能的物理性測量。然而,它可以通過實驗確定。確定GFR的方法列在上方及下方的章節,很明確地從我們的方程 可以通過將"實驗的GFR值"除以"淨過濾壓力(Net Filt. Pressure)"而求出:[4]
PG
[編輯]腎絲球毛細管內的靜壓力是流體立即從入球小動脈進入並經由出球小動脈(Efferent arteriole)離開之間的壓力差來確定。壓力差來自於相應的動脈全部阻力值與血液通過動脈的"通量"(flux)值之乘積的近似值:[5]
各項參數定義:
PB
[編輯]在鮑氏囊和近端小管中的壓力可以通過在鮑氏囊中的壓力和下降小管之間的差異來確定:[5]
各項參數定義:
- 為"降小管"(descending tubule)中的壓力。
- 及,為降小管中的阻力。
∏G
[編輯]血漿本身具有許多良好的蛋白質,而它們施加一個向內的力稱為膠體滲透壓在水性之低滲溶液中橫跨膜體,即鮑氏囊之運作。因為血漿蛋白在實質上幾乎不能逸出腎絲球毛細管,簡單地說、此膠體滲透壓是由理想氣體定律所定義:[4][5]
各項參數定義:
- R 為氣體常數。
- T 為溫度。
- 並且,c 為血漿"蛋白"的濃度以<莫耳/升(mol/L)>表示(要記得溶質通過腎絲球囊可以自由擴散)。
∏B
[編輯]該值幾乎總是取為零,因為在健康腎元腎小體裡的鮑氏囊應該沒有蛋白質。[4]
以肌酸酐為基礎的GFR近似值
[編輯]在臨床實踐中,然而,"肌酸酐清除率"或基於血清肌酸酐水平的"肌酸酐清除率估計"被用於測量GFR。肌酸酐是由身體(肌酸酐為肌肉中的磷酸肌酸(Phosphocreatine)的分解產物)自然產生的。它是自由地通過腎絲球過濾,也活躍地在周圍毛細管中分泌非常小的量使得肌酐清除率高估過實際的GFR到10-20%。這種錯誤的邊限是可以接受的,由於考慮到肌酸酐清除率測量的易用性。不像精確的GFR測量涉及菊糖恆定輸注,肌酸酐已經在血液中呈現穩態濃度,因此測量肌酸酐清除率的麻煩是比較少的。然而,GFR肌酸酐估計也有其局限性,所有的估計方程依賴於24小時肌酸酐排泄率,這是相當變量之肌肉質量函數的預測。其中一個方程,克羅夫特-高爾特方程(見下文)對於種族的測量判別並不正確。如具有較高的肌肉質量,血肌酸酐對於任何給定的清除率將高一些。
當只注意到血肌酸酐未能考慮到肌肉質量則會發生一個常見的錯誤。因此,一位具有<1.4毫克/分升>(1.4 mg/dL)血清肌酸酐的年長女性實際上可能就患有中等嚴重程度的腎功能衰竭,而一位年輕肌肉發達的男性在這樣的血清肌酸酐的水平下卻可以具有腎功能的正常水平。以肌酸酐為基礎的方程應慎用於惡病體質病人及肝硬化患者。比起以下方程的預測、他們往往具有非常低的肌肉質量及低得多的肌酸酐排泄率,使得具有血清肌酸酐<0.9毫克/分升>(0.9mg/dL)的肝硬化患者可能患有中等嚴重程度的腎功能衰竭。
肌酸酐清除率CCr
[編輯]從肌酸酐確定GFR的一種方法是收集尿液(通常為24小時),以確定在給定時間間隔內從血液中得來肌酸酐的量。如果在24小時內得有<1440毫克>(1440 mg),這相當於<1毫克/分>(1 mg/min)。如果血液濃度為<0.01毫克/毫升(1毫克/分升)>(0.01 mg/mL (1 mg/dL)),那麼可以說、血液以<100毫升/分鐘>(100 mL/min)清除肌酸酐,因為要得到<1毫克>(1 mg)肌酸酐,<100毫升>(100 mL)的血液含有<0.01毫克/毫升>(0.01 mg/mL)的肌酸酐將需要被清除。
肌酸酐清除率(CCr)為從所收集的尿液樣品(UCr)、尿流率(urine flow rate/Vdt)及血漿濃度(PCr)等之肌酸酐濃度所計算得出。由尿濃度與尿流率的乘積得出"肌酸酐排泄率"(creatinine excretion rate)、這表示從血液的移除率,而肌酸酐清除率的計算為每分鐘(UCr×Vdt)的移除率除以血漿肌酸酐濃度(PCr)。通常在數學上的表示如下:
例如:一個人含有<0.01毫克/毫升>(0.01 mg/ml)的血漿肌酸酐濃度並在1小時內產生<60毫升>(60ml)肌酸酐濃度為<1.25毫克/毫升>(1.25 mg/mL)的尿液。
常見的處理的過程從第一天早晨的空膀胱開始、到第二天的早晨為止,如此進行24小時的尿液收集,之後再進行一次比較性的驗血。尿流速仍以每分鐘計算,因此:
以不同尺寸人之間的結果來比較,CCr通常依人體表面積(body surface area (BSA))而校正,且對比於人體的平均尺寸並以<毫升/分鐘/1.73平方米>(mL/min/1.73 m2)表示。雖然大多數成年人的BSA接近<1.7 (1.6-1.9)>,極度肥胖或者清瘦的患者應該依他們自己實際的BSA而修正的CCr。
- BSA可以依體重和身高來計算。
以二十四小時的尿液收集而評估肌酸酐清除率,由於難以確保能完成樣本的收集故不須再延長時間進行。為了評估一個完整尿液收集的充分性,一般總是計算肌酸酐在24小時內的排泄量。這一數量會隨肌肉質量發生變異,並且在年輕人對比於老人、黑人對比於白人,以及男性對比於女性上前者會高於後者。24小時肌酸酐排泄率值出乎意料的或低或高會使測試無效。然而,在來自血清肌酸酐的肌酸酐清除率估計為不可靠的情況下,肌酸酐清除率仍然是一個有用的測試。這些不可靠的情況包括"變異的膳食攝入量(素食、肌酸酐補充劑)或肌肉質量(截肢、營養不良、肌肉萎縮)的個體GFR估計,由於這些因素沒有特別考慮進預測方程裡"。[6]
估計值
[編輯]在血清肌酸酐水平的基礎上、一些公式被設計來估計GFR或Ccr的值。
使用克羅夫特-高爾特公式之估計肌酐清除率(eCCr)
[編輯]估計肌酸酐清除率(eCCr)常用的替代指標為"克羅夫特-高爾特"(Cockcroft-Gault formula/CG)公式,而以<毫升/分鐘>(ml/min)的速率進行GFR估計:[7]它以最先發表方程的科學家"克羅夫特-高爾特"(CG)來命名,它應用血清肌酸酐測量及病人的體重之指數來預測肌酸酐清除率。[8][9] 最初公佈的方程為:
- 在美國的標準這個方程的衡量,重量以公斤、且肌酸酐的測定以<毫克/分升>(mg/dL)為基準單位。如果病人是女性、則所得的值乘以常數<0.85>。這方程是非常很有用的、因為計算相當簡單,並且常常可以在沒有計算器的幫助下進行。
血清肌酸酐的測量單位為<微莫耳/升>(µmol/L):
- 常數(Constant)男性為<1.23>,女性為<1.04>。
克羅夫特-高爾特方程的一個有趣的特點是、它顯示取決CCr估計是基於年齡來進行。年齡期限為(140-年齡)。這意味著20歲的人(140-20=120)比起80歲(140-80=60)的人如其血清肌酸酐為同級別(120為60的兩倍大)則會有兩倍的肌酸酐清除率。該CG公式假設女人比起在同一水平血清肌酸酐的男人會有15%低的肌酸酐清除率。
使用腎病飲食改進(MDRD)方程之估計腎絲球濾過率(eGFR)
[編輯]計算GFR的最新主張方程是由"腎病研究組織的飲食改進小組"(Modification of Diet in Renal Disease Study Group)所發展的.[10]大多數在澳大利亞、[11]及英國的實驗室而現在隨著肌酸酐的測定而計算與報導MDRD之eGFR值,這些測定也形成了慢性腎臟病評估的基礎。[12]採用MDRD-eGFR的自動報告獲得廣泛的批評。[13][14][15]
最常用的方程是"4變量MDRD",其中eGFR使用四個變量其:血清肌酸酐、年齡、種族及性別。[16]原MDRD方程使用六個變量及附加變量表示尿素氮與白蛋白水平。[10]該方程已在慢性腎臟病患者得到驗證;然而這兩個版本低估其GFRs超過<60毫升/分>(60 mL/min)健康患者的GFR。[17][18]該方程在急性腎功能衰竭方面沒有得到驗證。
肌酸酐以<微莫耳/升>(µmol/L)表示:
肌酸酐以<毫克/分升>(mg/dl)表示:
- 肌酸酐水平以<微莫耳/升>(µmol/L)表示,如除以<88.4>可轉換為<毫克/分升>(mg/dl)表示。上述的<32788>號等於<186×88.41.154>。
MDRD公式的更精細版本還包括血清白蛋白及尿素氮(BUN)水平:
- 基準單位、肌酸酐及尿素氮的濃度以<毫克/分升>(mg/dL)。而白蛋白濃度以<克/分升>(g/dL)。
這些MDRD方程僅可用於在實驗室對於"同位素稀釋質譜法"(IDMS)未校準其血清肌酐測量之情況下。當"IDMS-校準的血清肌酐"被使用(約6%低),上面的方程應乘以<175/186>或<0.94086>。[19]
由於這些方程不調整身體質量,它們(相對於克羅夫特-高爾特方程)對於體重重的人低估了eGFR、且對於體重不足的人其eGFR被高估了(參見前面有關克羅夫特-高爾特方程一節)。
使用CKD-EPI公式之估計腎絲球濾過率(eGFR)
[編輯]CKD-EPI(慢性腎病流行病學合作研究)公式公佈於2009年5月。其開發旨在創建一個比MDRD公式更精確的式子,尤其是當實際的GFR為每1.73平方米大於60毫升/分(60 mL/min per 1.73 m2)。
研究人員分析來自多項研究的資料以開發和驗證這種新的公式。他們用10項研究有8254人參加,採用隨機2/3的資料集進行開發且其它的1/3的採用內部驗證。另外16項研究其中包括3896名參與者,主要用於外部驗證。
CKD-EPI方程比方程MDRD(腎病飲食改進)方程以較少的偏差及更高的精度故而成效更好、特別是在較高的GFR時。當看著NHANES(全國健康及營養檢測調查)資料,中位數估計GFR是<每1.73平方米>(1.73 m2)<85.0毫升/分鐘>(85.0 mL/min)對每<1.73平方米>(1.73 m2)<94.5毫升/分鐘>(94.5 mL/min),且慢性腎病的患病率為<11.5%>和<13.1%>。儘管對MDRD方程有它整體優勢,CKD-EPI方程在某些人群裡成效不佳,像是黑人婦女、老人及肥胖者,所以在門診方面還沒有如MDRD般普及。[20]
在CKD-EPI方程式裡,表示為一個單一的方程式為:
SCR為血清肌酸酐(mg/dL),k在女性為0.7、男性為0.9;a在女性為-0.329、男性為-0.411;min表示SCR/k的最小值或1;max表示SCR/k的最大值或1。
一個更清晰的版本可以如下;對於肌酸酐(IDMS校準)以mg/dL表示:
黑人女性
假如血清肌酸酐 (Scr) <= 0.7
假如血清肌酸酐 (Scr) > 0.7
黑人男性
假如血清肌酸酐 (Scr) <= 0.9
假如血清肌酸酐 (Scr) > 0.9
白人或其它種族女性
假如血清肌酸酐 (Scr) <= 0.7
假如血清肌酸酐 (Scr) > 0.7
白人或其它種族男性
假如血清肌酸酐 (Scr) <= 0.9
假如血清肌酸酐 (Scr) > 0.9
這個公式是由"利維"(Levey)等人所制定。[21]
CKD-EPI公式對於中年人口的MDRD研究公式可以提供更好的心血管疾病之風險預測。[22]
使用梅奧二次公式之估計腎絲球濾過率(eGFR)
[編輯]另一種計算腎絲球濾過率的估算工具是"梅奧二次公式"(Mayo Quadratic formula)。這個公式是由魯爾等人所開發的,[17]在試圖更好地評估GFR患者能保留腎功能。MDRD公示被認為趨於低估保留腎功能的GFR患者。
該方程式為:
如果血清肌酸酐 < (0.8毫克/分升),就使用<0.8毫克/分升>(mg/dL)的血清肌酸酐。
兒童使用施瓦茲公式之估計腎絲球濾過率(eGFR)
[編輯]兒童的"估計腎絲球濾過率"(eGFR)則使用"施瓦茲公式"(Schwartz formula)。[23][24]公式採用"血清肌酸酐"(毫克/升(mg/l))為分母,孩子的身高(厘米(cm))及一恆定值(k/常數)為分子、以此估計"兒童腎絲球濾過率":
選擇的K恆定值的方法已被質疑,因為依賴於所使用的腎功能之黃金標準(絕對標準,即肌酸酐清除率,菊粉清除率等),並且還可以取決於測量當時的尿流率。[26]
2009年該公式進行了更新、使用標準化血清肌酸酐(推薦值:K=0.413)及附加的公式,除血清肌酸酐外如果測量血清胱抑素可允許提高精度。[27]
血清肌酸酐水平校準及IDMS標準化工作的重要性
[編輯]所存在的一個問題是基於肌酸酐方程的GFR方法用於測定血液中的肌酸酐,而此法對於它們的"易感性"(susceptibility)至"非特異性色原"(non-specific chromogen)差異很大,因此會導致被高估的肌酸酐值。特別的是,MDRD方程是將患者用血清肌肌酸酐測量而導出。美國的NKDEP方案試圖解決這個問題主要是讓所有的實驗室校準他們的肌酸酐測試法成為一"絕對參考標準"(gold standard),而此種測試法是在"同位素稀釋法"(Isotope dilution/IDMS)的方法下進行。2009年年底在美國並不是所有的實驗室都轉換到新系統。現有兩種形式的MDRD方程可用,這要取決於是否肌酸酐能由IDMS校準測定法來測量。CKD-EPI方程被設計為僅與校準過的IDMS血清肌酐值來使用。
血清胱抑素C
[編輯]肌酸酐(變化的肌肉質量,最近肉攝取等)的問題已導致對估計GFR的替代劑之評價。其中之一是血清胱抑素C,由大多數在體內的細胞(它是半胱胺酸蛋白酶的抑製劑)所分泌的一種普遍存在的蛋白。
血清胱抑素C是自由地在腎絲球過濾。過濾後因血清胱抑素C被再吸收且被腎小管上皮細胞分解代謝掉,故僅有少量排泄在尿中。因此C級的胱抑素沒有在尿液中卻在血液中量測到。
方程式已經發展為聯結估計腎絲球濾過率(eGFR)至血清胱抑素C之水平。在最近,一些研究人員提出一些公式將(性別、年齡及種族)組合以配合調整過的血清胱抑素C及肌酸酐。最準確的是(性別、年齡及種族)配合調整過的血清胱抑素C、接著(性別、年齡及種族)配合調整肌酸酐,且單獨的血清胱抑素C與調整後的肌酸酐略有不同。[28]
正常範圍
[編輯]以人體表面積(body surface area (BSA))調整後的GFR值正常範圍、在男性及女性為<100-130毫升/分鐘/1.73平方米>(100-130 ml/min/1.73m2)。在兒童中不分性別、直到2歲為止其GFR菊粉清除率的測定值為<110毫升/分鐘/1.73平方米>( 110 ml/min/1.73m2),之後則逐漸減小。40歲以後,GFR隨著年齡增長而逐漸減小,大約每年以<0.4-1.2毫升/分鐘>(0.4-1.2 mL/min)的速率遞減。
慢性腎臟病分期
[編輯]腎疾病風險因素包括糖尿病、高血壓、家族史、年齡、種族與吸菸等。對大多數患者而言,GFR(腎絲球濾過率/腎絲球濾過率)值超過<60毫升/分鐘/1.73平方米>(60 mL/min/1.73m2)腎就足夠維持一般的運作水平。不過之前GFR的測試結果如顯示其值有顯著的下降、那可能是腎臟發病的早期指標,這時醫療的程式就要介入處理。越早進行腎功能障礙的診斷及治療,能保留剩餘健全的腎元之機率就愈大,且可避免腎透析的需要性。
| CKD階段 | GFR 水平 (mL/min/1.73 m2) | 備註 |
|---|---|---|
| 第0階段 | ≥ 90 | 腎功能正常、且沒有蛋白尿。 |
| 第1階段 | ≥ 90 | 有明顯的腎損傷。 |
| 第2階段 | 60 – 89 | (輕微)、有明顯的腎損傷。 |
| 第3階段 | 30 – 59 | (中等) |
| 第4階段 | 15 – 29 | (嚴重) |
| 第5階段 | < 15 | 有些患者進入此階段需要透析;然而也有 許多的患者在此階段尚未需要透析。 |
慢性腎臟病(CKD)的嚴重程度是由六個階段來描述;最嚴重的三個階段是由MDRD-eGFR的值來定義,且前三個階段還取決於是否有腎臟疾病的其他證據(比如蛋白尿):
- 0) CKD0 – 腎功能正常,GFR 高於 90mL/min/1.73m2,且沒有蛋白尿。
- 1) CKD1 – GFR 高於 90mL/min/1.73m2,且有明顯的腎損傷。
- 2) CKD2 (輕微) – GFR 從 60 至 89 mL/min/1.73m2,且有明顯腎損傷。
- 3) CKD3 (中等) – GFR 從 30 至 59 mL/min/1.73m2。
- 4) CKD4 (嚴重) – GFR 從 15 至 29 mL/min/1.73m2。
- 5) CKD5 腎功能衰竭 - GFR 小於 15 mL/min/1.73m2,有些患者進入CKD5D第5階段需要透析;然而也有許多的患者在CKD5階段尚未需要透析。
註記:其它加上"T"(transplant)標誌的患者,表示他們已有腎移植(Kidney transplantation)不需考慮第幾階段的因素。
不是所有的臨床醫生都同意上述的分類,這表明這種分類可能誤標腎功能的輕度衰減的患者,尤其是老年人具有此種症狀。[29][30]就這些爭議的腎臟疾病、2009年就舉辦過一場研討會:〈改善全球CKD的研究成果(KDIGO)〉:其議題為「定義」,「分類」及「預後」,並收集有關CKD預後資料;與完善化CKD的定義及其分期階段評估。[31]
註釋
[編輯]- ^ Stevens LA, Coresh J, Greene T, Levey AS. Assessing kidney function--measured and estimated glomerular filtration rate. The New England Journal of Medicine. June 2006, 354 (23): 2473–83. PMID 16760447. doi:10.1056/NEJMra054415.
- ^ MCG生理學 7/7ch04/7ch04p11 - "Glomerular Filtration Rate"
- ^ GFR (Cockcroft & MDRD) calculator at medical-calculator.nl (頁面存檔備份,存於網際網路檔案館) - Cockcroft and MDRD calculator and details about inulin clearance
- ^ 4.0 4.1 4.2 4.3 Guyton, Arthur; Hall, John. Chapter 26: Urine Formation by the Kidneys: I. Glomerular Filtration, Renal Blood Flow, and Their Control. Gruliow, Rebecca (編). Textbook of Medical Physiology (Book) 11th. Philadelphia, Pennsylvania: Elsevier Inc. 2006: 308–325. ISBN 0-7216-0240-1.
- ^ 5.0 5.1 5.2 5.3 Keener, James; Sneyd, James. 20: Renal Physiology. Marsden, J.E. (編). Mathematical Physiology (Book). Interdisciplinary Mathematics. Mathematical Biology Vol. 8. Sirovich, Wiggins 1st. New York, NY: Springer Science +Business Media LLC. 2004: 612–636. ISBN 0-387-98381-3.
- ^ KDOQI CKD Guidelines. [2010-08-25]. (原始內容存檔於2012-10-03).
- ^ GFR Calculator at cato.at - Cockcroft-Gault 網際網路檔案館的存檔,存檔日期2004-09-05. - GFR calculation (Cockcroft-Gault formula)
- ^ Cockcroft DW, Gault MH. Prediction of creatinine clearance from serum creatinine. Nephron. 1976, 16 (1): 31–41. PMID 1244564. doi:10.1159/000180580.
- ^ Gault MH, Longerich LL, Harnett JD, Wesolowski C. Predicting glomerular function from adjusted serum creatinine. Nephron. 1992, 62 (3): 249–56. PMID 1436333. doi:10.1159/000187054.
- ^ 10.0 10.1 Levey AS, Bosch JP, Lewis JB, Greene T, Rogers N, Roth D. A more accurate method to estimate glomerular filtration rate from serum creatinine: a new prediction equation. Modification of Diet in Renal Disease Study Group. Annals of Internal Medicine. March 1999, 130 (6): 461–70. PMID 10075613. doi:10.7326/0003-4819-130-6-199903160-00002.
- ^ Mathew TH, Johnson DW, Jones GR. Chronic kidney disease and automatic reporting of estimated glomerular filtration rate: revised recommendations. The Medical Journal of Australia. October 2007, 187 (8): 459–63. PMID 17937643.
- ^ Joint Specialty Committee on Renal Disease. Chronic kidney disease in adults: UK guidelines for identification, management and referral (PDF). June 2005. (原始內容 (PDF)存檔於2007-10-19).
- ^ Davey RX. Chronic kidney disease and automatic reporting of estimated glomerular filtration rate. The Medical Journal of Australia. January 2006, 184 (1): 42–3; author reply 43. PMID 16398632.
- ^ Twomey PJ, Reynolds TM. The MDRD formula and validation. QJM. November 2006, 99 (11): 804–5. PMID 17041249. doi:10.1093/qjmed/hcl108.
- ^ Kallner A, Ayling PA, Khatami Z. Does eGFR improve the diagnostic capability of S-Creatinine concentration results? A retrospective population based study. International Journal of Medical Sciences. 2008, 5 (1): 9–17 [2014-11-15]. PMC 2204044
 . PMID 18219370. doi:10.7150/ijms.5.9. (原始內容存檔於2021-03-10).
. PMID 18219370. doi:10.7150/ijms.5.9. (原始內容存檔於2021-03-10).
- ^ National Kidney Foundation. K/DOQI clinical practice guidelines for chronic kidney disease: evaluation, classification, and stratification. American Journal of Kidney Diseases. February 2002, 39 (2 Suppl 1): S1–266. PMID 11904577. doi:10.1016/S0272-6386(02)70081-4.
- ^ 17.0 17.1 Rule AD, Larson TS, Bergstralh EJ, Slezak JM, Jacobsen SJ, Cosio FG. Using serum creatinine to estimate glomerular filtration rate: accuracy in good health and in chronic kidney disease. Annals of Internal Medicine. December 2004, 141 (12): 929–37. PMID 15611490. doi:10.7326/0003-4819-141-12-200412210-00009.
- ^ Levey AS; Coresh J; Greene T; et al. Using standardized serum creatinine values in the modification of diet in renal disease study equation for estimating glomerular filtration rate. Annals of Internal Medicine. August 2006, 145 (4): 247–54. PMID 16908915. doi:10.7326/0003-4819-145-4-200608150-00004.
- ^ GFR MDRD Calculator for Adults. National Kidney Disease Education Program. United States: National Institutes of Health. [2014-11-15]. (原始內容存檔於2012-02-26).
- ^ Hougardy, JM; Delanaye, P; Le Moine, A; Nortier, J. Estimation of the glomerular filtration rate in 2014 by tests and equations: strengths and weaknesses.. Rev Med Brux. 2014, 35 (4): 250–7. PMID 25675627 (法語).
- ^ Levey AS; Stevens LA; Schmid CH; et al. A new equation to estimate glomerular filtration rate. Annals of Internal Medicine. May 2009, 150 (9): 604–12. PMC 2763564
 . PMID 19414839. doi:10.7326/0003-4819-150-9-200905050-00006.
. PMID 19414839. doi:10.7326/0003-4819-150-9-200905050-00006.
- ^ Matsushita K, Selvin E, Bash LD, Astor BC, Coresh J. Risk implications of the new CKD Epidemiology Collaboration (CKD-EPI) equation compared with the MDRD Study equation for estimated GFR: the Atherosclerosis Risk in Communities (ARIC) Study. American Journal of Kidney Diseases. April 2010, 55 (4): 648–59. PMC 2858455
 . PMID 20189275. doi:10.1053/j.ajkd.2009.12.016.
. PMID 20189275. doi:10.1053/j.ajkd.2009.12.016.
- ^ 23.0 23.1 Schwartz GJ, Haycock GB, Edelmann CM, Spitzer A. A simple estimate of glomerular filtration rate in children derived from body length and plasma creatinine. Pediatrics. August 1976, 58 (2): 259–63. PMID 951142.
- ^ 24.0 24.1 Schwartz GJ, Feld LG, Langford DJ. A simple estimate of glomerular filtration rate in full-term infants during the first year of life. The Journal of Pediatrics. June 1984, 104 (6): 849–54. PMID 6726515. doi:10.1016/S0022-3476(84)80479-5.
- ^ Brion LP, Fleischman AR, McCarton C, Schwartz GJ. A simple estimate of glomerular filtration rate in low birth weight infants during the first year of life: noninvasive assessment of body composition and growth. The Journal of Pediatrics. October 1986, 109 (4): 698–707. PMID 3761090. doi:10.1016/S0022-3476(86)80245-1.
- ^ Haenggi MH, Pelet J, Guignard JP. [Estimation of glomerular filtration rate by the formula GFR = K x T/Pc]. Archives De Pédiatrie. February 1999, 6 (2): 165–72. PMID 10079885. doi:10.1016/S0929-693X(99)80204-8 (法語).
- ^ Schwartz GJ; Muñoz A; Schneider MF; et al. New equations to estimate GFR in children with CKD. Journal of the American Society of Nephrology. March 2009, 20 (3): 629–37. PMC 2653687
 . PMID 19158356. doi:10.1681/ASN.2008030287.
. PMID 19158356. doi:10.1681/ASN.2008030287.
- ^ Stevens LA; Coresh J; Schmid CH; et al. Estimating GFR using serum cystatin C alone and in combination with serum creatinine: a pooled analysis of 3,418 individuals with CKD. American Journal of Kidney Diseases. March 2008, 51 (3): 395–406. PMC 2390827
 . PMID 18295055. doi:10.1053/j.ajkd.2007.11.018.
. PMID 18295055. doi:10.1053/j.ajkd.2007.11.018.
- ^ Bauer C, Melamed ML, Hostetter TH. Staging of Chronic Kidney Disease: Time for a Course Correction. American Society of Nephrology. 2008, 19 (5): 844–46 [2014-11-15]. doi:10.1681/ASN.2008010110. (原始內容存檔於2021-04-20).
- ^ Eckardt K-U, Berns JS, Rocco MV, Kasiske BL. Definition and Classification of CKD: The Debate Should Be About Patient Prognosis—A Position Statement From KDOQI and KDIGO (PDF). American Journal of Kidney Diseases. June 2009, 53 (6): 915–920. PMID 19406541. doi:10.1053/j.ajkd.2009.04.001. (原始內容 (PDF)存檔於2011-07-25).
- ^ KDIGO Controversies Conference: Definition, Classification and Prognosis in CKD, London, October 2009. Kidney Disease: Improving Global Outcomes (KDIGO). 2009. (原始內容存檔於2010-11-24).
參閱
[編輯]- 清除率 (醫學)(Clearance (medicine))
- 濾過分數(Filtration fraction)
- Kt/V
- 腎清除率(Renal clearance ratio)
- 標準化Kt/V(Standardized Kt/V)
- 管球反饋(Tubuloglomerular feedback)
- 腎超濾(Ultrafiltration (renal))
- 酸鹼穩態(Acid–base homeostasis)
- 垂直壓力變化(立式壓力變化/Vertical pressure variation)
- 美國腎臟學會期刊
- 美國國家腎臟基金會(National Kidney Foundation)
- 美國國家糖尿病與消化和腎臟疾病研究所
- 透析
外部連結
[編輯]在線計算器
[編輯]- Online GFR Calculator
- Schwartz formula (頁面存檔備份,存於網際網路檔案館) for estimating pediatric renal function
- Creatinine clearance calculator (頁面存檔備份,存於網際網路檔案館) (Cockcroft-Gault Equation)- by MDCalc
參考文獻鏈接
[編輯]- National Kidney Disease Education Program website. Includes professional references and GFR calculators
- The eGFR at Lab Tests Online (頁面存檔備份,存於網際網路檔案館)
- Regeneration and experimental orthotopic transplantation of a bioengineered kidney--Nature Medicine (頁面存檔備份,存於網際網路檔案館)
- Lab-grown kidneys transplanted into rats--Nature News & Comment (頁面存檔備份,存於網際網路檔案館)


























![{\displaystyle eC_{Cr}={\frac {{\mbox{(140 - Age)}}\ \times \ {\mbox{Mass (in kilograms)}}\ \times \ [{0.85\ if\ Female}]}{{\mbox{72}}\ \times \ {\mbox{Serum Creatinine (in mg/dL)}}}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/e0f25bf7dd65347e62a6b5a47c3f5fbb15a31817)

![{\displaystyle {\mbox{eGFR}}={\mbox{32788}}\ \times \ {\mbox{Serum Creatinine}}^{-1.154}\ \times \ {\mbox{Age}}^{-0.203}\ \times \ {[1.210\ if\ Black]}\ \times \ {[0.742\ if\ Female]}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/f030f594a4914d1da4694ab1c9d9650c1da0e7a1)
![{\displaystyle {\mbox{eGFR}}={\mbox{186}}\ \times \ {\mbox{Serum Creatinine}}^{-1.154}\ \times \ {\mbox{Age}}^{-0.203}\ \times \ {[1.210\ if\ Black]}\ \times \ {[0.742\ if\ Female]}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/4af038a35b898c5f50b387c5d5f25d11ca8e78e2)
![{\displaystyle {\mbox{eGFR}}={\mbox{170}}\ \times \ {\mbox{Serum Creatinine}}^{-0.999}\ \times \ {\mbox{Age}}^{-0.176}\ \times \ {[0.762\ if\ Female]}\ \times \ {[1.180\ if\ Black]}\ \times \ {\mbox{BUN}}^{-0.170}\ \times \ {\mbox{Albumin}}^{+0.318}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/42123f9a84e1de6b97e37100b2831ac063db6e46)
![{\displaystyle {\mbox{eGFR}}={\mbox{141}}\ \times \ {\mbox{min(SCr/k,1)}}^{a}\ \times \ {\mbox{max(SCr/k,1)}}^{-1.209}\ \times \ {\mbox{0.993}}^{Age}\ \times \ {[1.018\ if\ Female]}\ \times \ {[1.159\ if\ Black]}\ }](https://wikimedia.org/api/rest_v1/media/math/render/svg/1a67dbd5402860c929af2716c6474a7b514b92f6)








![{\displaystyle {\mbox{eGFR}}={\mbox{exp}}{(1.911+5.249/{Serum\ Creatinine}-2.114/{Serum\ Creatinine}^{2}-0.00686\ \times \ {\mbox{Age}}-{[0.205\ if\ Female]})}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/c0cfdca0970630294cf5cc980fbabd487262ed64)
