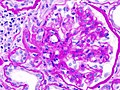
糖尿病腎病
| 糖尿病腎病 (Diabetic nephropathy) | |
|---|---|
 | |
| 糖尿病腎病的結節性腎小球硬化顯微攝影。來源:CDC | |
| 類型 | 腎病變、糖尿病併發症 |
| 分類和外部資源 | |
| 醫學專科 | 腎臟科、內分泌學 |
| ICD-10 | E10.2, E11.2, E12.2, E13.2, E14.2 |
| ICD-9-CM | 250.4 |
| MedlinePlus | 000494 |
| MeSH | D003928 |
糖尿病腎病(拉丁語:nephropatia diabetica;英語:diabetic nephropathy 或 diabetic kidney disease)又稱金摩爾史迪爾-威爾遜綜合徵(Kimmelstiel–Wilson syndrome)、結節性糖尿病性腎小球硬化症(nodular diabetic glomerulosclerosis)[1]及毛細血管間腎小球腎炎(intercapillary glomerulonephritis),是由在腎臟腎小球的毛細血管血管病所引起的漸進性腎病變,併有腎病症候群和瀰漫性腎小球硬化。本病是因長期糖尿病造成,且透析是許多發達國家的主要指標療法,被歸類為糖尿病顯微血管併發症[2]。
症狀和病徵
[編輯]腎小球硬化所引發的腎功能衰竭導致"流體濾過赤字"(fluid filtration deficits)、及腎功能的其他失調疾病。如增加血壓(高血壓)及體液瀦留在身體、加上降低的血漿膠體滲透壓引起水腫。其它的併發症可能是腎動脈(renal artery)的動脈硬化(arteriosclerosis)、及蛋白尿。
整個早期病程,糖尿病腎病沒有顯現症狀。他們在晚期發展的結果,可能會在尿液、或因腎功能衰竭而造成高量蛋白質的排泄:
- 水腫:腫脹、通常在早晨產生於眼睛的四周圍;之後、可能導致一般身體的腫脹,比如腿部腫脹。
- 尿液呈現泡沫外觀或過度起泡(由蛋白尿引起)。
- 意外的體重增加(由於液體的積聚)。
- 厭食症(Anorexia (symptom))(胃口差)。
- 噁心及嘔吐。
- 身體不適(Malaise)(一般不適的感覺)。
- 疲倦。
- 頭痛。
- 頻繁打嗝。
第一個實驗室的異常是一個正性的"微量白蛋白尿測試"。在大多數情況下,當一位糖尿病患者在常規的尿檢中顯示過多的蛋白質遺失在尿液(蛋白尿)裏,則由此診斷、患者就被懷疑患有糖尿病腎病。尿液分析也顯示出在尿裏的葡萄糖成分,特別是如果血糖控制不良也會顯示出來。血清肌酸酐及尿素氮可能會增加腎損害的進展。
如果情況是直接需要的,腎活檢(Renal biopsy)可以證實診斷的結果、縱然腎活檢並不總是必要的。而隨着時間的推移蛋白尿的情況會惡化、且人眼視網膜的檢查會顯示出糖尿病視網膜病變。
病因
[編輯]糖尿病的這個詞語的意思是"路過"、指的是多尿(尿量異常增高),即歷史上所存在的那些受此疾病影響的症狀。當"血糖水平"(level of blood glucose)上升到超過腎閾值(renal threshold)時,則經由腎臟的超濾作用(Ultrafiltration (renal))再吸收葡萄糖,而在流體中的葡萄糖保持着稀釋狀態、且提高其滲透壓及使更多的水來運行,也因此增加了排泄的尿量。如此增加的尿量會稀釋尿中的氯化鈉,且指示緻密斑(macula densa)釋放更多的腎素,進而引起血管收縮;而此"存活機制"(survival mechanism)是經由通過腎臟的較少血液來保留水份。因為腎臟養分僅由所它濾過的血液來提供,血管收縮也減少養分的供給,從而導致腎臟組織的梗塞(infarction)及減少腎功能。
病理生理學
[編輯]
腎小球高濾過率是糖尿病腎病的基本病理生理機制。這會導致腎小球內的高血壓。對於腎小球高濾過率進程的預防,ACE抑製劑藥物將有助於預防糖尿病腎病。腎小球超濾作用(hyperfilteration)的進展會導致腎小球基底膜增厚的階段。這是糖尿病腎病發病的過程中最早可檢測的變化。這之後是"繫膜"(mesangium)膨脹而最後是"結節硬化"(nodular sclerosis)。在這個階段中,腎臟可能會洩漏比正常尿液中(蛋白尿)更多的血清白蛋白(血漿蛋白),並且這可以通過靈敏的醫療檢查(medical test)對白蛋白進行檢測。這個階段被稱為"微蛋白尿(microalbuminuria)"階段。糖尿病腎病的進展,腎小球越來越多的"進行性結節性腎小球硬化"(progressive nodular glomerulosclerosis)所破壞。因此,尿白蛋白會增加到可以由普通尿檢技術檢測出。在這個階段,腎活檢通常可以清楚地顯示出糖尿病腎病的病徵。這個階段性的病徵如"阿-埃二氏病變"(Armanni-Ebstein change)或"阿-埃二氏細胞"(Armanni-Ebstein cell)(腎近端尿細管的上皮細胞)由在腎小管的上皮細胞(近曲小管和亨利氏環的直狀部)之"糖原沉積"(deposits of glycogen)所組成。因為大多數糖尿病患者都在這個階段之前治療,這類病徵出現在目前的治療時段是非常罕見的。而這類病徵出現在"失代償期糖尿病"(decompensated diabetics)患者的血糖超過<500毫克/分升>、以及在嚴重的糖尿的存在之下;且它在"無功能性的表現"(without functional manifestations)下是可逆改變。而且"間質"(interstitium)顯示出"非特異性之慢性改變"(nonspecific chronic changes)。
診斷
[編輯]診斷是依據"尿白蛋白"的測定。定義如下:
- 正常白蛋白尿:尿白蛋白排泄率<(30毫克/24小時),處於活體的狀態中;
- 微量白蛋白尿(Microalbuminuria):白蛋白尿排泄率在(30-299毫克/24小時)的範圍內;
- 臨床(顯性)蛋白尿:尿白蛋白排泄率≥(300毫克/24小時)。
建議糖尿病患者每年需注意控制白蛋白的排泄。尿白蛋白的收集可以是定時(正常值<(20毫克/分鐘))、或隨機時間點收集(正常值<(30微克/毫克))。尿白蛋白的異常值是與腎病有相關性。
| CKD階段 | eGFR水平(mL/min/1.73 m2) |
|---|---|
| 第1階段 | ≥ 90 |
| 第2階段 | 60 – 89 |
| 第3階段 | 30 – 59 |
| 第4階段 | 15 – 29 |
| 第5階段 | < 15 |
另一診斷工具是"腎小球濾過率評估法"(eGFR),此法是基於"克羅夫特及高爾特"(Cockroft and Gault)、或者"李維"(Levy)(修改過的MDRD)的公式,二種公式均根據肌酸酐值及患者的年齡。正常的eGFR高於<90mm/分鐘/1.73平方米>;腎損害的不同階段可以通過eGFR的間隔段來識別。使用eGFR方法之前,GFR的計算採用侵入性技術、如菊粉(或放射性菊糖類似物)注射。
糖尿病性腎病發病之前,通常會有糖尿病視網膜病變;如有腎病而無視網膜病變的證據會使人懷疑腎功能的損害不是由糖尿病本身引起的,而是共病症(Comorbidity)(比如腎小球腎炎(glomerulonephritis))的結果。
| 階段 | 症狀 | 特徵 | 結構改變 | 腎小球濾過率 mL/min 1.73 m2 |
血壓 mm Hg |
|---|---|---|---|---|---|
| I | 亢進 | 超濾 | 腎小球肥大 | >150 | 正常 |
| II | 正常白蛋白尿 | 正常的白蛋白損失 | 基底膜增厚 | 150 | 正常 |
| III | 初期糖尿病腎病(微量白蛋白尿) | 增加白蛋白損失 | 白蛋白的損失與結構損壞及與其餘的腎小球肥大有相關性 | 125 | 增加 |
| IV | 顯性糖尿病腎病 | 臨床蛋白尿 | 更進一步的結構損傷 | <100 | 高血壓 |
| V | 尿毒症 | 腎功能衰竭 | 腎小球關閉 | 0-10 | 增高 |
治療
[編輯]治療的目標是延緩腎損害、並控制相關的併發症之進展。一旦有了蛋白尿、主要的治療方法是ACE抑製劑(ACEI)的藥物,這通常可以降低蛋白尿的水平,並減緩糖尿病性腎病的進展。一些ACEI的影響、可能有助於腎臟保護方面並涉及到激肽釋放酶系統(kinin–kallikrein system)上升的配合,且聯繫到一些與ACEI治療相關的副作用,如乾咳。腎臟的保護作用關聯到正常的降壓作用及高血壓患者,而"腎血管的擴張"(renal vasodilatation)會導致腎血流量的增加及出球小動脈(efferent arteriole)的擴張。[4]許多研究表明相關的藥物,如血管緊張素II受體拮抗劑(ARBs)也有類似ACEI的優點。然而、根據發表在新英格蘭醫學雜誌的文章"標靶調查者"(The ONTARGET Investigators)上的研究指出,[5]"結合性的療法"(combination therapy)被認為會惡化主要的腎功能輸出,如增加"血清肌酸酐"及造成估計性的腎小球濾過率(eGFR)大幅度下降。
目前也證實 SGLT-2i 在糖尿病腎病患者使用,可減少腎功能惡化及末期腎病的發生。[6]
血糖水平應密切監測和控制。這可能會減慢對病症的進展,特別是在非常早期("微量白蛋白尿")的階段。管理糖尿病的藥物,包括"口服降糖藥"(oral hypoglycemic agent)及注射胰島素。當腎功能衰竭在進展時、會分泌較少的胰島素,因此要控制血糖水平可能需要更低的藥物劑量 。
為幫助控制血糖水平,飲食(Diet (nutrition))可能需要加以改變。[7]蛋白質攝入的改變可能會影響到血液動力學(Hemodynamics)及非血液動力學的傷害。
高血壓應積極用抗高血壓藥物治療,以減少體內腎、眼睛和血管損傷的風險。控制血脂水平、保持健康的體重,並進行有規律的體力活動是非常重要。
糖尿病腎病患者應避免服用下列藥物:
一旦腎臟病發展到終末期階段,透析可能是必要的。在此階段,腎臟移植(Kidney transplantation)的方法必須加以考慮。1型糖尿病患者的另一種選擇是組合型的腎胰腺移植(kidney-pancreas transplant)。
C-肽(C-peptide),胰島素產生的副產品,可以為糖尿病性腎病的患者提供新的希望。[8]
於2014年8月,阿斯利康製藥宣佈,它已同意與三菱田邊製藥(Mitsubishi Tanabe Pharma)公司合作,利用兩家製藥公司的長處、專業知識和資產,進行對糖尿病腎病方面力圖開發出高品質的藥品將會比單方面的研發快得許多。根據美國國立衛生研究院的調查數據顯示、僅在美國由糖尿病腎病而產生的神經失調症狀就佔糖尿病患者的60%至70%。兩家製藥公司三年研究協議的目標是要達到創造新的治療方法,用以取代目前昂貴及有限的選項、這些選項主要在透析或腎臟移植方面。[9][10]
開發中的化合物
[編輯]為治療糖尿病性腎病有幾種化合物的研發。包括但不僅限於的藥物如,甲基巴多索隆(Bardoxolone methyl)、[11]奧美沙坦、舒洛地特(Sulodexide),NOX-E36[12],以及內皮素受體拮抗劑"阿伏生坦"(avosentan)。[13]
預後
[編輯]如糖尿病腎病持續逐步惡化。慢性腎功能衰竭的併發症可能更早發生,並且更迅速的進展,比起其它原因來"慢性腎功能衰竭的併發症"主要是由糖尿病所引起的。即使是透析或移植開始進行之後,糖尿病的病人往往比那些沒有糖尿病的人情況來得差。
可能出現的併發症包括:
- 低血糖症(hypoglycemia)(由於胰島素的腎清除率(Clearance (medicine))降低)
- 迅速發展的慢性腎功能衰竭
- 終末期腎病
- 高鉀血症
- 嚴重高血壓。
- 血液透析併發症。
- 腎移植(Kidney transplantation)併發症。
- 與其他糖尿病併發症共存。
- 腹膜炎(Peritonitis)(如果使用腹膜透析)。
- 增加感染。
流行病學
[編輯]該綜合徵出現在約有5年或較久的I型糖尿病患者中(通常小於15歲初次發病)。對於臨床腎病之繼發性腎小球疾病而言,通常在糖尿病診斷後15-25年發病,影響在30歲以下25-35%的病患。這是過早死亡的年輕糖尿病患者之首要原因(50至70歲之間)。本病是漸進性,可能在初始病變後兩三年會導致死亡,在男性則更為頻繁。糖尿病性腎病在美國是慢性腎臟病和終末期腎臟病最常見的原因。患有1型和2型糖尿病的患者會曝露在糖尿病腎病的風險中。如果血糖水平控制不佳則風險更高。此外,一旦腎病發展起來,最大的發展率起於患者控制血壓的方法較差。也有人因他們血液中的高膽固醇水平會比別人負擔更多的風險。
歷史
[編輯]該綜合徵由英國醫生克利福德·威爾遜(Clifford Wilson、1906-1997)和德國出生的美國醫生保羅·金摩史提爾(Paul Kimmelstiel、1900–1970)所發現,並在1936年第一次公佈。[14]
圖集
[編輯]-
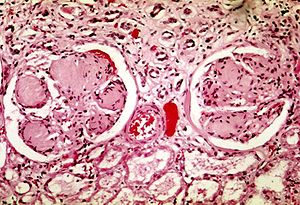
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。H&E染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。其它是腎小球。H&E染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。其它是腎小球。H&E染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。PAS染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。PAS染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。PAS染色法。
-
糖尿病性腎小球硬化的腎病綜合徵之病理組織學圖像。PAS染色法。
參見
[編輯]參考文獻
[編輯]引用
[編輯]- ^ Berkman, James; Rifkin, Harold. Unilateral nodular diabetic glomerulosclerosis (Kimmelstiel–Wilson): Report of a case. Metabolism. 1973, 22 (5): 715–722. PMID 4704716. doi:10.1016/0026-0495(73)90243-6.
- ^ Longo et al., Harrison's Principles of Internal Medicine, 18th ed., p. 2982.
- ^ Burtis, C.A.; Ashwood, E.R. and Bruns, D.E. Tietz Textbook of Clinical Chemistry and Molecular Diagnostics. 5th Edition. Elsevier Saunders. p.1560
- ^ Diabetes Mellitus and Angiotensin Converting Enzyme Inhibitors[永久失效連結]
- ^ The ONTARGET Investigators; Yusuf, S; Teo, KK; Pogue, J; Dyal, L; Copland, I; Schumacher, H; et al. Telmisartan, Ramipril, or Both in Patients at High Risk for Vascular Events. New England Journal of Medicine. 2008, 358 (15): 1547–59. PMID 18378520. doi:10.1056/NEJMoa0801317.
- ^ 存档副本. [2021-09-27]. (原始內容存檔於2022-02-01).
- ^ Maeda, Y; Shiigai T. Diet Therapy in Diabetic Nephropathy. Nutrition and Kidney Disease: A New Era. Contributions to Nephrology. 2007, 155: 50–58. ISBN 3-8055-8203-X. doi:10.1159/000100996.
- ^ Wahren J, Ekberg K, Jörnvall H. C-peptide is a bioactive peptide. Diabetologia. 2007, 50 (3): 503–9. PMID 17235526. doi:10.1007/s00125-006-0559-y.
- ^ AstraZeneca and MTPC come together for research on diabetic nephropathy drugs. Genetic Engineering News. 20 August 2014 [21 August 2014]. (原始內容存檔於2014-10-24).
- ^ Apidra Medication. [2023-09-15]. (原始內容存檔於2023-10-24).
- ^ 存档副本. [2014-10-25]. (原始內容存檔於2013-06-19).
- ^ Clinical trial number NCT01547897 for "NOX-E36 in Patients With Type 2 Diabetes Mellitus and Albuminuria" at ClinicalTrials.gov
- ^ 存档副本. [2014-10-25]. (原始內容存檔於2010-02-28).
- ^ Kimmelstiel P; Wilson C. Benign and malignant hypertension and nephrosclerosis. A clinical and pathological study.. Am J Pathol. 1936, 12 (1): 45–48. PMC 1911030
 . PMID 19970253.
. PMID 19970253.
來源
[編輯]- Berlowitz, D. R. and Weinberg, M. H. (1998). In adequate management of blood glucose in diabetic population. N England J. Med. 339: 1957–1963.
- Burt, V. L., R. and Duston, H. P. (1995). Prevalence of hypertension in the adult US population: Results from the third National Health and Nutrition examination survey (1988–1991) 25:305–313.
- Ferro, P. V. and Ham., A. B. (1957). American journal on clinical pathology 28:208–211.
- http://www.WHO.org (頁面存檔備份,存於互聯網檔案館). (2012). Therapic Review. Patient with diabetes nephropathy-medication for urinary tract infection.
- Israli, Z. H (1992). Cough and Angiotensin Converting Enzyme Inhibitor therapy, a review of literature and pathophisiology. Ann Inter. Med. 117:234–242.
- Nice, C. K. S. (2010). Clinical guidelines on diabetes mellitus type II.
- Shaid, S., Akram, H., Jaeed, M. and Mahbood, T. (2004) similar nature of ionic imbalance in cardiovascular and renal disorders, Pakistan Journal of medicine 4th edition, Oxford University Press. Vol. 2, 15:1165–1198.
- Whitby, L. G., Percy–Robb, I. W. and Smith, A. F. (1984). Lecture notes on clinical chemistry 3rd edition, Blackwell scientific publication, Oxford 20:301–304.
- White, W. L. Skeggs, L. T. and Hochstrasser, H. C. (1970). Chemistry of technologist, 3rd edition C. V. Mosby co. st. Louise, 4:182–183.
- William, G. H., Weir, M. R. and Ruddly, I. B. (1988). Converting enzyme inhibitors in the treatment of diabetes mellitus. N. Engl. Journal on medicine, 319: 174–179.
- Zelmanovitz, T., Grechman, F., Balthazar, A. P. (2009). Diabetic nephropathy. Diabetol metab synd. 21:1–10.
外部連結
[編輯]- Diabetic nephropathy. HealthCentral.
- Diabetic nephropathy (頁面存檔備份,存於互聯網檔案館). MedlinePlus Medical Encyclopedia. Text from this public domain article was partially used here.
- Texas University Classification