阿片類藥物使用障礙
此條目需要精通或熟悉醫學的編者參與及協助編輯。 (2022年10月28日) |
| 阿片類藥物使用障礙 | |
|---|---|
| 又稱 | 阿片類藥物成癮,[1]阿片類藥物使用問題,[1]阿片類藥物濫用,[2]阿片類藥物依賴[3] |
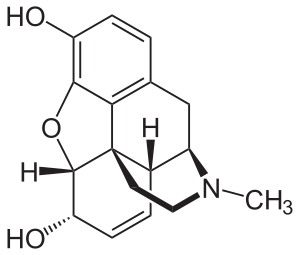 | |
| 嗎啡分子結構 | |
| 症狀 | 強烈使用阿片類藥物慾望、升高的阿片類藥物耐受性、無法實現應許承諾、無法減少使用、停藥時會發生藥物戒斷症候群[4][5] |
| 併發症 | 阿片類藥物過量、C型肝炎、婚姻問題、失業、貧窮[4][5] |
| 病程 | 長期性[6] |
| 類型 | 成癮、藥物濫用、阿片類物質相關障礙[*]、成癮、疾病 |
| 病因 | 阿片類藥物[3] |
| 診斷方法 | 根據精神疾病診斷與統計手冊第五版所列規範作診斷[4] |
| 鑑別診斷 | 酗酒 |
| 治療 | 阿片類藥物替代療法(Opioid replacement therapy), [7]成癮(參照英文版#Behavioral therapy)、十二步項目、在家施用納洛酮[8][9][10] |
| 藥物 | 丁丙諾啡、美沙酮、那曲酮[8][11] |
| 盛行率 | 2,700萬 (約佔全球人口0.4%)[4][12] |
| 死亡數 | 122,000例(2015年,全球)[13] |
| 分類和外部資源 | |
| 醫學專科 | 成癮醫學,精神醫學 |
| ICD-11 | 6C43.10 |
| ICD-9-CM | 305.5 |
| eMedicine | 287790 |
阿片類藥物使用障礙[14] (英語:Opioid use disorder,簡稱OUD) 是種物質使用障礙,和使用阿片類藥物相關。這種疾患會導致嚴重的傷害或是痛苦。[3]疾病徵象包括有強烈使用阿片類藥物的慾望、藥物耐受性升高、無法履行應許承諾、無法降低使用量和停藥時會發生藥物戒斷症候群。[4][5]阿片類藥物戒斷包括有噁心、肌肉疼痛、腹瀉、睡眠困難、激動和情緒低落。成癮和物質依賴是物質使用疾患中的重要項目。[5]併發症包括有阿片類藥物過量、自殺、愛滋病、C型肝炎,以及在學校、工作場所或家中的各式問題。[4][5]
阿片類藥物包括有海洛因、嗎啡、芬太尼、可待因、雙氫可待因、羥考酮和氫可酮等物質。[5][6]在美國,大多數使用處方阿片類藥物者會轉而使用海洛因,而那些處方阿片類藥物也可能是透過非法購買而來。[15][16]導致濫用阿片類藥物的風險包括有物質使用史、家人和朋友之間的使用、精神疾病、社會經濟地位低下以及種族等因素。.[17][18]對於病症可根據精神疾病診斷與統計手冊第五版做診斷。[4]如果個人在一年之內,根據手冊中的11個標準中有2個以上成立,則表示診斷成立。[4]
為罹患OUD的個體做治療,通常是採用阿片類藥物替代療法(Opioid replacement therapy),使用美沙酮或丁丙諾啡兩種藥物。[8]用這類治療方式可降低死亡風險。[8]此外,患者可從認知行為療法、其他形式的心理健康專業人員提供例如個人或團體療法、十二步項目、和其他同儕支持計劃受益。[9]使用藥物那曲酮可預防疾患復發。[11]納洛酮用於治療阿片類藥物過量,對有過量風險者,可在家自行施用。[10]
全球在2013年受到OUD影響的人約佔總人口的0.4%。[4]截至2016年,全球約有2,700萬人受此疾患影響。[12]因創傷或手術相關疼痛而開始使用阿片類藥物做治療,其中大約有4%會成為長期使用者。[19]使用此類藥物通常是在青年期開始。[4]男性罹患此種疾患者比女性多。[4]全球在2015年因此而死亡的有122,000人,[13]而在1990年的死亡人數為18,000。[20]美國在2020因此種藥物過量而而死亡的人數超過65,000人,其中超過15,000人是因為海洛因過量而死亡。[21]
醫學徵象
[編輯]
成癮和物質依賴是物質使用障礙的重要項目,成癮是其中較為嚴重者。[22]阿片類藥物依賴患者會有身體依賴、心理依賴或是身體以及心理依賴兩者皆有。[23]
戒斷
[編輯]阿片類藥物戒斷會在長時間使用後,突然減少或停止使用時發生。[24][25]戒斷發作取決於所使用的阿片類藥物種類。[26]若是海洛因,通常會在使用後5小時就發生,若是使用美沙酮,使用後要經過兩日才會發生。[26]主要的戒斷症狀歷經的時間長度也取決於使用的藥物種類。[26]海洛因的戒斷症狀通常在2到4天之間最為嚴重,並會持續長達兩週。[27][26]不太顯著的症狀可能會持續更長的時間,這種戒斷症狀被稱為[[急性戒斷綜合徵|急性戒斷後症候群}}。[26]
可使用美沙酮和丁丙諾啡治療戒斷症狀。對於噁心或是腹瀉,也可採用對應藥物治療。[25]
阿片類藥物中毒
[編輯]阿片類藥物過量
[編輯]{{main|阿片類藥物過量

阿片類藥物過量會造成的醫學徵象如下述(但不僅限):[30]
原因
[編輯]阿片類藥物使用疾患可能是由自我藥療而產生。[31]目前已有評分系統用於評估慢性疼痛患者用藥,而造成阿片類藥物成癮的可能性。[32]導致這類藥物濫用的來源有接近半數是來自處方阿片類藥物,當初使用這類處方藥是為外傷或是手術後的疼痛管理的目的。[19]另外,醫療衛生提供者早就意識到,縱然阿片類藥物可有效控制疼痛,但支持長期使用這類藥物的證據很少。[33][34][35].[36] [37]還有許多涉及慢性疼痛患者的研究,並未顯示長期使用阿片類藥物能持續把疼痛或是身體功能改善。[34][38][39][40][37]
根據聯合國毒品和犯罪問題辦公室和世界衛生組織(WTO)發表關於治療阿片類藥物依賴的立場文件,醫療衛生提供者不應把阿片類藥物使用疾患視為道德品質或意志薄弱的結果,而應將其當作是種醫學狀況。[17][41][42]一些證據顯示阿片類藥物使用疾患的發生,可能是由於遺傳,或是其他難以識別或是改變的化學機制,例如涉及獎勵和意志的大腦迴路失調。但對確切的機制尚未明瞭,而產生是由於生物學或是由於自由意志造成影響的爭論。[43][44]
機制
[編輯]成癮
[編輯]成癮是種中樞神經系統疾病,特徵是會強迫性使用藥物,而不顧不良的後果。[22][45][46][47]成癮是物質使用疾患中的一種,是其中最嚴重者。[22]
伏隔核中基因轉錄因子ΔFosB(參見FOSB) 的過度表達,透過讓藥物獎勵敏化(參見成癮英文版#Reward sensitization)和擴大強迫性覓藥物行為,對於阿片類藥物和其他成癮藥物的成癮發展中發揮甚為重要的作用。[45][48][49][50]使用阿片類藥物過量與使用其他成癮藥物過量一樣,會導致伏隔核中ΔFosB的表達增強。[48][49][50][51]阿片類藥物透過解除抑制多巴胺能通路,而抑制伏隔核中的多巴胺神經信號傳遞,原理是抑制從前內側被蓋核 (RMTg) 到腹側被蓋區 (VTA) 的γ-胺基丁酸投射,這對多巴胺神經信號傳遞有負調節作用。[52][53]換句話說,阿片類藥物會抑制從RMTg到VTA的投射,接下來會解除抑制從VTA投射到伏隔核和大腦其他部位的多巴胺能通路。[52][53]
神經成像顯示大腦的功能和結構因此發生改變。[54]在2017年所做的一項研究顯示長期攝入阿片類藥物(如海洛因)可能會對眶額皮質 (OFC) 造成長期影響,而眼眶皮質對於調節獎勵相關行為、情緒反應、和焦慮有重要作用。[55]此外,神經成像和神經心理學研究顯示,阿片類藥物會造成情緒、壓力和高衝動性相關的迴路失調。[56]
依賴
[編輯]物質依賴是種自我調整狀態,與重複暴露於刺激(例如,攝取藥物)後停止使用所產生的戒斷症候群相關。[45][46][47]依賴是物質使用疾患中的的一種。[22][57]阿片類藥物依賴有身體依賴、心理依賴或是兩者兼具。[23][46][57]
腹側被蓋區 (VTA) 中增加的腦源性神經營養因子 (BDNF) 信號傳導可把胰島素受體底質 2 (IRS2)、蛋白激酶B (AKT) 、和mTOR錯合物2 (mTORC2)下調。[45][58]由於通過這些蛋白質的信號下調,阿片片類藥物會導致VTA神經元過度興奮和收縮(特別是神經元細胞體縮小)。[45]已有證據顯示當一未使用過阿片類藥物的人開始使用,而且藥物濃度能達到欣快的程度時,VTA中的BDNF信號會增強。[59]cAMP反應元件結合蛋白 (CREB) 是種基因轉錄因子,在伏隔核中透過CREB上調環腺苷酸(cAMP) 信號轉導通路,是幾類濫用藥物中心理依賴的常見機制。[23][45]藍斑核中同一途徑的上調也是阿片類藥物所誘導的身體依賴的某些方面的機制。[23][45]
阿片類藥物受體
[編輯]阿片類藥物之能夠治療疼痛,在遺傳基礎上顯示出幾個特定的變異;然而這類藥物在臨床作用差異,顯示的證據卻是模稜兩可。在深入關聯研究中的活動中,主要是著重在阿片樣肽受體及其內源配位基的藥物基因組學。這些研究廣泛測試表型,包括阿片類藥物依賴、古柯鹼依賴、酒精依賴、甲基苯丙胺依賴、精神刺激藥精神病、對那曲酮治療的反應和人格特徵等。在物質依賴,編碼序列和調節區域中每個受體和配位基編碼基因的主要和次要變體均有研究紀錄。新的研究方式從特定的基因和區域跳脫,而著重在整個基因組中的基因做無偏差的過濾,而這些基因對於表型看似並無明顯的關聯。這類全基因組關聯分析(GWAS)研究發現許多相關基因,但其中許多在細胞粘附、轉錄調控、細胞結構測定、以及核糖核酸 (RNA)、脫氧核醣核酸(DNA)和蛋白質處理/修飾等過程中編碼出看似無關的蛋白質。[60]
118A>G基因變體
[編輯]雖然對阿片類藥物mu受體已鑑定出100多種變體,但研究最多的mu受體變體是非同義突變的118A>G變體,這變體導致受體功能改變,包括結合位點可用性降低、信使核糖核酸(mRNA)水準降低、信號轉導改變和增加對β-內啡肽的親和力。理論上,這些功能變化都會減少外源性阿片類藥物的影響,需要用到更高的劑量才能達到相同的效果。這顯示需要更高劑量以達到疼痛控制的個體具有更大的成癮能力。然而把118A>G變體與阿片類藥物依賴聯繫起來的證據是混雜的,在許多研究組中都顯示有相關性,但在其他組中卻顯示負相關性。對混雜結果的一種解釋是其他變體可能存在,而與118A>G變體產生連鎖不平衡,因此有助於不同客製化的單倍型模式出現,這些模式更能具體與阿片類藥物依賴相關,而讓治療效果提高。[61]
診斷
[編輯]DSM-5的阿片類藥物使用疾患指南,要求個體有相關的重大損害或痛苦才能作為罹患的診斷。[4]要達到符合診斷的程度,在給定年份中,必須在下列11個標準中出現至少兩個狀況:[4]
- 攝取的藥物數量超過預期
- 個體無法減少攝取藥物的數量
- 花費大量時間尋求這類藥物、使用這類藥物或從藥物影響中復原
- 個體對這類藥物有渴望
- 難以在工作或學業上履行職責
- 繼續使用,而造成個體在社會和人際關係的不良後果
- 減少社交或娛樂活動
- 不顧身處危險的環境中,仍使用這類藥物
- 不顧藥物會導致身體或心理健康惡化(即抑鬱、便秘),但仍繼續使用
- 產生藥物耐受性
- 產生藥物戒斷症狀
根據現有的測試標準,疾患的嚴重程度可分為輕度、中度或及重度三種。[6]
預防
[編輯]美國疾病控制與預防中心(CDC)對於開立處方的醫事人員就阿片類藥物的開始使用、臨床適應以及評估使用這類藥物做治療時的可能風險,提供有具體的建議。[62]美國的大型零售藥房連鎖店也透過協議、指南和措施,以收回未經使用的藥物、提供納洛酮自我藥療工具以及對於看似有問題的處方箋給予高度的警覺。[63][64]醫療保險計劃可透過設置每張處方箋藥量限制、或是取得事先授權,以限制這類藥物的使用。[65]
與阿片類藥物相關的死亡
[編輯]納洛酮被用在藥物過量做緊急治療之用。[66]給藥途徑有多種(例如肌肉注射、靜脈注射、皮下注射、鼻腔給藥和吸入肺部),並通過迅在阿片類藥物受體中取代阿片類藥物,以防止這些受體被阿片類藥物激活。[67]納洛酮自我藥療工具可推薦給可能見到阿片類藥物過量的外行人、擁有有大量阿片類藥物處方藥的個人、有物質使用疾患而在接受治療的人或是新近從監禁中釋放出來的曾經使用者,以備使用。[68]由於納洛酮是種救命用的藥物,美國許多地區的執法部門都受到常規命令,根據需要備有和提供納洛酮。[69][70]此外,納洛酮可用來處理開始使用那曲酮等藥物治療阿片類藥物成癮,而發生的戒斷症狀。[71]
美國及加拿大訂立有有好撒馬利亞人法,用來保護旁觀者利用納洛酮幫助有使用疾患的人。美國至少有40個州制定有好撒馬利亞人法,鼓勵旁觀者採取行動,而不用擔心遭到起訴。[72]截至2019年,美國有48個州允許藥師有權在沒有單獨處方的情況下提供納洛酮。[73]
對於OUD的患者而言,兇殺、自殺、意外事故和肝病也是與此類藥物相關的死因。[74][75]但通常因為死亡證明上所提供的信息有限,許多與阿片類藥物相關的死亡原因並未受到注意。[74][76]
管理
[編輯]OUD的患者通常需要長期照護,目的是降低患者風險、減少犯罪行為並改善其長期身體和心理狀況。[42]有些策略是減少,最後導致戒除藥物使用,而其他策略則是透使用美沙酮或丁丙諾菲替代藥物,做長期持續治療,達到穩定患者的目的。[42]沒有一種單一療法可治療所有的人,因此同時會有幾種策略,使用不同的治療方式和藥物來處理此類的問題。[42][77]
截至2013年,美國的處方阿片類藥物濫用與海洛因等的非法毒品貿易相比,有顯著的增加。[78]這樣的發展也對阿片類藥物依賴的預防、治療和治療產生影響。[79]雖然治療已把死亡率降低,但在治療最初的4個星期,還有治療停止後的4個星期,是相關死亡風險最高的期間。但許多接受治療者會在這段最為危險的時期內選擇退出。[8]
藥物治療
[編輯]所謂阿片類藥物替代療法(ORT),是採用較長效,但不會產生如海洛因般高效欣快的阿片類藥物作替代。[80][81]ORT經常使用的藥物是美沙酮或丁丙諾啡(在醫學監督之下服用)。[81]而到2018 年,則會優先推薦採用丁丙諾啡/納洛酮的混合,因為據信在丁丙諾啡中添加納洛酮(阿片類藥物拮抗劑),為患者注射或吹入,可減少患者濫用的風險,又不會造成傷害。[82][83]
驅動ORT的原理是這種計劃能促進用戶生活回復穩定,減輕患者的戒斷症狀,降低對藥物的渴望;而替代治療藥物不會產生強烈的欣快感。[81]在某些國家(不包括美國或澳大利亞)[81]法規會限制ORT計劃執行的期間長度,當患者達到穩定的經濟上和社會心理狀況時,就必須停止此類治療。(愛滋病或C型肝炎患者通常不受此種規定限制。)在這類治療中,有40-65%的患者不需要使用額外的阿片類藥物,70-95%的患者可顯著減少使用。[81]在治療的同時,使用不良器材(如不良稀釋劑,未殺菌注射器)、社會心理(心理健康、人際關係)和法律(逮捕和監禁)等相關問題或者會消除,或者是減少。[81]可樂定或是鹽酸洛非西定有助於治療戒斷症狀。[84]
使用美沙酮和丁丙諾啡治療,可把過量服用而導致死亡的風險降低。[8]在美沙酮開始使用,以及兩種藥物治療結束後的時期,死亡風險特別高,應採用公共衛生和臨床策略來應對。[8]ORT已被證明是改善非法阿片類藥物使用,或是有依賴的人,改善其健康和生活條件最有效的治療方法,也能降低死亡率[81][85][8]和降低總體社會成本(例如藥物相關犯罪和醫療衛生成本)所造成的經濟損失。[81]ORT得到WHO、聯合國毒品和犯罪問題辦公室、和聯合國愛滋病聯合規劃署的認可,因為這種療法在減少注射、降低愛滋病風險、和促進依循抗逆轉錄病毒治療方面具有效果。[8]丁丙諾啡和美沙酮通過減少對阿片類藥物的渴望、緩解戒斷症狀和通過交叉耐受性,阻斷阿片類藥物產生的欣快作用來發揮功能,[86]丁丙諾啡是一種高親和力的部分激動劑,與阿片類藥物受體結合而達到阻止濫用與戒毒的功效。[87]丁丙諾啡具有給藥後,在其他阿片類藥物離開身體前會引起急性戒斷症狀的特性。那曲酮是種阿片類藥物mu受體激動劑,也是透過佔據阿片類藥物受體來阻斷欣快作用發生,但不會激活受體,而不會產生鎮靜、鎮痛或欣快感,因此沒有濫用或轉移成癮的潛力。[88][89]
在美國,由於嚴重特殊傳染性肺炎疫情的緣故,丁丙諾啡自2020年3月開始可通過遠距醫療配藥。[90]
使用美沙酮的終極目的是讓個人回復較正常的生活。一旦患者在醫療監督下開始服用美沙酮,他們就有資格獲得藥物依賴護理、工作諮詢和教育性援助。患者如果感覺身體情況有改進,並想重新自立,可自行找社會服務提供者尋求協助。美沙酮甚至可幫助這些人避免疾患復發。美沙酮是一種長效藥物,表示它與阿片和處方鎮痛藥一樣,會粘附在大腦中的阿片類藥物受體上。因此,患者服用美沙酮以治療如過量使用的問題,不會發生對阿片類藥物的渴望或隨之而來的嚴重戒斷症狀。這將鼓勵尋求康復者更專注於藥物治療,為康復奠定堅實的基礎,而非不斷與渴望和復發衝動對抗。美沙酮是種長效藥物,可以在體內持續達56小時,表示不需整日內需安排時間服用,更適合作為預防藥物。美沙酮對於排毒者的優點有:
- 停止藥物濫用(尤其是注射方式),可減少感染的機率
- 停止使用非法藥物,而減少犯罪
- 生活品質全面提升
- 改善個人社會功能
- 少受戒斷症狀干擾,而可參與更多使用疾患治療
美沙酮替代療法可在康復治療早期就幫助患者獲得穩定。患者應把全部時間投入,以解決導致他們成癮的潛在問題。然後重新開始,並開始尋求一個更平衡的生活。這種治療方式也能讓父母能在安全的家庭環境中撫育子女。
當患者病情好轉,並想停用美沙酮時,必須逐漸適當停藥,並在醫學監督之下進行。
雖有其他藥物(如丁丙諾啡)輔助治療阿片類藥物成癮,,但美沙酮通常被視為對嚴重上癮的人最佳替代藥物。美沙酮有幾項嚴重的副作用,包括:
- 呼吸減緩
- 性功能障礙
- 噁心
- 嘔吐
- 躁動不安
- 眼睛發癢
開始施用美沙酮,可在1-2天後調整劑量,如果對患者有副作用,可根據情況改用其他藥物。長期使用美沙酮會有肺部和呼吸併發症的副作用。美沙酮屬於阿片類藥物,使用後會有成癮的可能。許多反對這種療法的人認為替代藥物療法只是把成癮物質改變,而美沙酮本身可能會遭到不正當操縱或是濫用。長期使用美沙酮有可能導致大腦變化。它經由對大腦細胞的影響而引起思維、認知能力和記憶力的變化。
丁丙諾啡
[編輯]
丁丙諾啡是種部分阿片類藥物受體激動劑。丁丙諾啡與美沙酮和其他全阿片類藥物受體激動劑不同,有天花板效應而不太會引起呼吸抑制。[88]使用丁丙諾啡治療可能與死亡率降低有關聯。[8]丁丙諾啡舌下片(口腔黏膜吸收)通常用於控制阿片類藥物依賴。這種舌下片在2002年被美國政府核准。[91]一些丁丙諾啡配方的藥丸形式,會加入納洛酮(阿片激動劑),以防止人們將純丁丙諾啡溶解後用於注射,而不採用原定口腔黏膜吸收的給藥途徑。[81]
其他阿片類藥物
[編輯]截至2010年,海洛因輔助治療效果與美沙酮替代治療相比,尚缺乏清楚的證據。[92]一項考科藍評論發現使用其他藥物替代做治療,患者的情況並未改善。[93]在瑞士、德國、荷蘭和英國,[94]長期使用藥物注射的患者不能從使用美沙酮獲益,有些替代藥物治療方式(例如海洛因)可在醫事人員的監督下進行。其他使用海洛因輔助治療的國家包括有西班牙、丹麥、比利時、加拿大和盧森堡。[95]
在有些歐洲國家,有時會利用緩釋和速釋形式的雙氫可待因作為美沙酮或丁丙諾啡的替代品用於治療。[96]雙氫可待因是種阿片類藥物激動劑,[97]可作為二線治療藥物。[98]一項在2020年所做的系統綜述發現有品質不高的證據,顯示雙氫可待因在減少非法阿片類藥物使用方面,可能並不比其他常規使用的藥物干預更為有效。[99]
長效嗎啡與其他形式的長效阿片類藥物相比,可減少阿片類藥物的使用,並減少抑鬱症狀,但總體副作用更大。未發現患者願意接受這種治療的時間長度與其他替代治療有顯著差異。[100]瑞士採用這種長效嗎啡替代治療,最近加拿大也採用。[101]
那曲酮
[編輯]那曲酮是種阿片類藥物受體拮抗劑,可用於治療阿片類藥物成癮。[102][103]由於患者的接受度低,因需要每日服用而造成依從困難、而且不易達成戒除成癮的功能,那曲酮因此不像丁丙諾啡或美沙酮那樣受到廣泛使用。此外,在最近使用阿片類藥物後再服用納曲酮可能會加劇戒斷症狀。相對的,那曲酮對受體的拮抗作用可被更高劑量的阿片類藥物壓制。[104]美國食品藥品監督管理局(FDA)在2010核准那曲酮肌肉注射劑,用於已解除依賴的人每月注射之用。[102][105]
行為療法
[編輯]認知行為療法
[編輯]認知行為療法 (CBT) 是種社會心理干預模式,用於改善心理健康,其效力可能不如其他形式的治療。[106]CBT主要關注於個人應對策略,以改變他們關於問題的認知、行為以及情緒。這種干預方式已成功處理過許多精神疾病(例如抑鬱)和物質使用疾患(例如菸草)的案例。[107]然而,由於單獨使用CBT效果不彰,使用這種方式治療的人數有所下降,許多人因此單獨依賴藥物治療,或是藥物再加上CBT治療,兩種方式加總的效果會比較好。 另有種行為療法稱為動機訪談(MI)。MI利用個人的內在動機,透過教育、制定預防復發策略、獎勵堅守治療指南和積極思考來保持高動機,依據個人的社會經濟地位、性別、種族、族群、性取向以及恢復的決心來達成治療。[108][109][110]
十二步項目
[編輯]雖然藥物治療有助於緩解阿片類藥物戒斷的最初症狀,一旦戒斷的第一階段結束後,可參加十二步項目進行長期預防性護理,例如匿名戒麻醉品會。[111]匿名戒麻醉品會是個全球性組織,免費提供多語言的康復信息和參加聚會的服務。[112]有些證據也支持在青少年中使用這些計畫。[113]
十二步項目源自匿名戒酒會計畫。這十二步項目致力透過培養同伴支持和自助計劃來改變行為。這個模型透過強制成癮者完全向嚴重的事實屈服,承認成癮問題的嚴重性。這有助於維持自我控制和克制,以提升個人的能力。[114]
數位護理計劃
[編輯]自嚴重特殊傳染性肺炎疫情發生以來,由於使用遠程醫療衛生選項的需求增加,數字護理計劃的數量也隨之增加(參見遠程醫療或數位醫療衛生)這類數位護理計畫透過智慧型手機和桌上型電腦應用程式,在遠程情況下提供治療和持續護理服務。計畫通常包含遠程物質測試、加入同儕討論、復原諮詢或治療、以及自我學習課程。針對阿片類藥物使用疾患的數位護理計劃的案例,有:Chess、Pear Therapeutics、DynamiCare Health、Kaden Health和WeConnect。[115][116][117]
流行病學
[編輯]全球罹患阿片類藥物依賴的人數從1990年的1,040萬增加到2010年的1,550萬。[8]2016年,經歷過這種疾患的人數上升到2,700萬人。[12]阿片類藥物使用疾患導致全球在2015年有122,000人死亡,[13]而1990年的死亡人數為18,000人。[20]全球的全因死亡人數從1990年的4,750萬上升到2013年的5,580萬。[20][13]
美國
[編輯]
當前的阿片類藥物濫用流行是美國史上最致命的藥物流行。[16]在2008年,因過量而導致的死亡人數是1999年的4倍。[119]美國在2017年的資料:「 1999年至2010年間,涉及阿片類藥物的年齡調整藥物中毒死亡率從每100,000人有1.4人增加到5.4人,2012年和2013年降至5.1人,然後在2014年增加到5.9人,2015年增加到7.0人。1999年至2011年間,涉及年齡調整海洛因的中毒死亡率從每10,000萬人有0.7人增加到1.4人,翻了一倍,然後在2015年進而上升到4.1人。」[120]
2017年,美國衛生及公共服務部 (HHS) 為應對阿片類藥物濫用事件增加而宣布公共衛生緊急狀況。[121]並引入一名為「阿片類藥物戰略五點」的戰略框架,其中包括提供救治服務、增加過量逆轉藥物提供、資助阿片類藥物濫用和疼痛研究、改變人們治療疼痛的方法、及把與打擊阿片類藥物濫用有關的公共衛生報告更新。[121][122]
美國在2000年代的這種藥物大流行與許多因素有關。[17]阿片類藥物的使用率和依賴因年齡、性別、種族和社會經濟地位而異。[17]在種族這一項因素,死亡差異被認為是由於醫生開立處方、無法取得醫療衛生服務、及處方藥等因素交互作用的結果。[17]男性在藥物使用和依賴的風險高於女性,[123][124]男性也比女性有更多藥物過量的結果,但兩者差距正縮小中。[123]女性較有可能被開立鎮痛藥處方、取得較高劑量、使用的時間較長,並且可能會更快養成依賴。[125]
阿片類藥物導致的死亡與使用其他非法藥物導致的死亡相比,往往會在年齡較大時出現較高的比率。[124][126][127]但這並未反映出阿片類藥物的整體使用情況,尤其把年齡較小的人口統計數據列入考慮之後。在40至50歲之間的個體發生過量的比率最高,[127]而海洛因過量則在20至30歲之間的個體中發生率最高。[126]接受阿片類藥物疾患治療的患者中,21至35歲的人佔比為77%,[128]但在2013年,首次使用處方鎮痛藥的平均年齡為21.2歲。[129]中產階級成癮者獲得購買藥物資金的方式包括榨取年長親人金錢的手段。[130]
麻薩諸塞州最高法院在2018年發現一名患有阿片類藥物使用疾患的緩刑犯被測出有芬太尼陽性反應後,以違反假釋的罪名而被拘留。[131][132]
紐約州州長凱西·霍楚在2021年10月簽署一項應對阿片類藥物危機的立法,其中包括制定計劃,對州和地方矯正機構中的被監禁者使用藥物輔助治療、為擁有和銷售皮下注射器及針頭除罪化、為經銷商建立網上阿片類藥物拮抗劑清單、擴大之前被認為是犯罪的使用疾患行為,增列某些犯者轉送替代藥物治療,而非監禁。[133]在這類法律簽署之前,被監禁的紐約人無法可靠獲得藥物輔助治療,而且雖然紐約州核准和資助注射器以舊換新和取得計劃,但持有注射器仍屬於A類輕罪。[134]在2020年紐約州有超過5,112人死於過量使用,紐約市則有有2,192人因過量使用而死亡。[135]
- 美國牽涉特定阿片類藥物及藥物等級的死亡人數
-
每年由阿片類藥物,包括鎮痛藥、海洛因以及非法合成藥物導致死亡的人數。[136]
-
每年處方阿片類藥物(其中的合成藥物絕大部分是非法取得的芬太尼,在此統計中已被扣除),導致死亡的人數。[136]
-
每年牽涉海洛因過量使用而導致死亡的人數。[136]
歷史
[編輯]至少自公元前300年以來即有阿片類藥物濫用的記錄。希臘神話中曾有Nepenthe(希臘語「無憂無慮」之意)的描述,以及《奧德賽》中的英雄如何使用它。近東的人使用阿片類藥物已有幾個世紀。但純化和分離出阿片劑則發生在19世紀初期。[30]
左醋美沙朵(LAAM,或ORLAAM )曾被用於治療阿片類藥物依賴。該藥物製造商在2003年停止生產。市面上並無通用名藥物存在。LAAM可產生持久的效果,讓接受治療的人每週只去診所3次接受施用,不像美沙酮必須每天服用。[137]在2001年,由於報告說左醋美沙朵會導致威脅生命的心室心律不整,而從歐洲市場上撤下。[138]這種藥物在2003年停止在美國銷售。(參見左醋美沙朵,英文版#History)[139]
參見
[編輯]- 阿片類藥物氾濫
- 苯二氮平類藥物戒斷症候群
- 四處求醫
- 阿片類藥物戒斷超敏反應,由阿片類藥物濫用所引起的超敏情緒反應。
- 身體依賴
- 非法藥物診所
參考文獻
[編輯]- ^ 1.0 1.1 FDA approves first buprenorphine implant for treatment of opioid dependence. U.S. Food and Drug Administration (FDA) (新聞稿). 2016-05-26 [2017-03-16]. (原始內容存檔於2017-11-30).
- ^ 3 Patient Assessment. Clinical Guidelines for the Use of Buprenorphine in the Treatment of Opioid Addiction.. Rockville (MD): Substance Abuse and Mental Health Services Administration (US). 2004 [2022-10-28]. (原始內容存檔於2017-02-19).
- ^ 3.0 3.1 3.2 Commonly Used Terms. www.cdc.gov. 2017-08-29 [2018-07-16]. (原始內容存檔於2019-12-10).
- ^ 4.00 4.01 4.02 4.03 4.04 4.05 4.06 4.07 4.08 4.09 4.10 4.11 4.12 4.13 4.14 4.15 4.16 4.17 4.18 4.19 4.20 4.21 4.22 4.23 4.24 American Psychiatric Association, Diagnostic and Statistical Manual of Mental Disorders (5th ed.), Arlington: American Psychiatric Publishing: 540–546, 2013, ISBN 978-0890425558
- ^ 5.0 5.1 5.2 5.3 5.4 5.5 5.6 5.7 Substance Use and Mental Health Services Administration. Substance Use Disorders. 2014-09-30 [2022-10-28]. (原始內容存檔於2017-03-12).
- ^ 6.0 6.1 6.2 Opioid Use and Opioid Use Disorder in Pregnancy. ACOG. August 2017 [2018-07-16]. (原始內容存檔於2018-07-16).
- ^ Farahmand, Pantea; Modesto-Lowe, Vania. Prescribing Opioid Replacement Therapy in U.S. Correctional Settings. The Journal of American Academy Psychiatry and the Law. 2017 [2022-1-29]. (原始內容存檔於2023-01-03).
- ^ 8.00 8.01 8.02 8.03 8.04 8.05 8.06 8.07 8.08 8.09 8.10 Sordo L, Barrio G, Bravo MJ, Indave BI, Degenhardt L, Wiessing L, Ferri M, Pastor-Barriuso R. Mortality risk during and after opioid substitution treatment: systematic review and meta-analysis of cohort studies. BMJ. April 2017, 357: j1550. PMC 5421454
 . PMID 28446428. doi:10.1136/bmj.j1550.
. PMID 28446428. doi:10.1136/bmj.j1550.
- ^ 9.0 9.1 Treatment for Substance Use Disorders. Substance Abuse and Mental Health Services Administration. October 2014 [2022-10-28]. (原始內容存檔於2017-03-12).
- ^ 10.0 10.1 McDonald R, Strang J. Are take-home naloxone programmes effective? Systematic review utilizing application of the Bradford Hill criteria. Addiction. July 2016, 111 (7): 1177–87. PMC 5071734
 . PMID 27028542. doi:10.1111/add.13326.
. PMID 27028542. doi:10.1111/add.13326.
- ^ 11.0 11.1 Sharma B, Bruner A, Barnett G, Fishman M. Opioid Use Disorders. Child and Adolescent Psychiatric Clinics of North America. July 2016, 25 (3): 473–87. PMC 4920977
 . PMID 27338968. doi:10.1016/j.chc.2016.03.002.
. PMID 27338968. doi:10.1016/j.chc.2016.03.002.
- ^ 12.0 12.1 12.2 WHO | Information sheet on opioid overdose. WHO. [2019-04-06]. (原始內容存檔於2019-04-21).
- ^ 13.0 13.1 13.2 13.3 GBD 2015 Mortality Causes of Death Collaborators. Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet. October 2016, 388 (10053): 1459–1544. PMC 5388903
 . PMID 27733281. doi:10.1016/S0140-6736(16)31012-1.
. PMID 27733281. doi:10.1016/S0140-6736(16)31012-1.
- ^ 阿片类物质使用相关障碍诊断治疗指导原则. 中華人民共和國國家衛生健康委員會.
- ^ Prescription opioid use is a risk factor for heroin use. National Institute on Drug Abuse. October 2015 [2018-07-16]. (原始內容存檔於2018-07-14).
- ^ 16.0 16.1 Hughes, Evan. The Pain Hustlers. New York Times. 2018-05-02 [2018-05-03]. (原始內容存檔於2018-05-03).
- ^ 17.0 17.1 17.2 17.3 17.4 Santoro, T. N.; Santoro, J. D. Racial Bias in the US Opioid Epidemic: A Review of the History of Systemic Bias and Implications for Care. Cureus. 2018, 10 (12): e3733. PMC 6384031
 . PMID 30800543. doi:10.7759/cureus.3733.
. PMID 30800543. doi:10.7759/cureus.3733.
- ^ Webster, LR. Risk Factors for Opioid-Use Disorder and Overdose.. Anesthesia and Analgesia. November 2017, 125 (5): 1741–1748. PMID 29049118. doi:10.1213/ANE.0000000000002496
 .
.
- ^ 19.0 19.1 Mohamadi A, Chan JJ, Lian J, Wright CL, Marin AM, Rodriguez EK, von Keudell A, Nazarian A. Risk Factors and Pooled Rate of Prolonged Opioid Use Following Trauma or Surgery: A Systematic Review and Meta-(Regression) Analysis. The Journal of Bone and Joint Surgery. American Volume. August 2018, 100 (15): 1332–1340. PMID 30063596. S2CID 51891341. doi:10.2106/JBJS.17.01239.
- ^ 20.0 20.1 20.2 GBD 2013 Mortality Causes of Death Collaborators. Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet. January 2015, 385 (9963): 117–71. PMC 4340604
 . PMID 25530442. doi:10.1016/S0140-6736(14)61682-2.
. PMID 25530442. doi:10.1016/S0140-6736(14)61682-2.
- ^ Data Brief 294. Drug Overdose Deaths in the United States, 1999–2016 (PDF). CDC. [2018-05-18]. (原始內容存檔 (PDF)於2018-04-16).
- ^ 22.0 22.1 22.2 22.3 Volkow ND, Koob GF, McLellan AT. Neurobiologic Advances from the Brain Disease Model of Addiction. The New England Journal of Medicine. January 2016, 374 (4): 363–71. PMC 6135257
 . PMID 26816013. doi:10.1056/NEJMra1511480.
. PMID 26816013. doi:10.1056/NEJMra1511480. Addiction: A term used to indicate the most severe, chronic stage of substance-use disorder, in which there is a substantial loss of self-control, as indicated by compulsive drug taking despite the desire to stop taking the drug. In the DSM-5, the term addiction is synonymous with the classification of severe substance-use disorder.
- ^ 23.0 23.1 23.2 23.3 Nestler EJ. Reflections on: "A general role for adaptations in G-Proteins and the cyclic AMP system in mediating the chronic actions of morphine and cocaine on neuronal function". Brain Research. August 2016, 1645: 71–4. PMC 4927417
 . PMID 26740398. doi:10.1016/j.brainres.2015.12.039.
. PMID 26740398. doi:10.1016/j.brainres.2015.12.039. Specifically, opiates in several CNS regions including NAc, and cocaine more selectively in NAc induce expression of certain adenylyl cyclase isoforms and PKA subunits via the transcription factor, CREB, and these transcriptional adaptations serve a homeostatic function to oppose drug action. In certain brain regions, such as locus coeruleus, these adaptations mediate aspects of physical opiate dependence and withdrawal, whereas in NAc they mediate reward tolerance and dependence that drives increased drug self-administration.
- ^ Diagnostic and statistical manual of mental disorders : DSM-5. 5th. American Psychiatric Association. 2013: 547–549. ISBN 9780890425541.
- ^ 25.0 25.1 Shah, Mansi; Huecker, Martin R., Opioid Withdrawal, StatPearls (StatPearls Publishing), 2019 [2019-10-21], PMID 30252268, (原始內容存檔於2019-10-10)
- ^ 26.00 26.01 26.02 26.03 26.04 26.05 26.06 26.07 26.08 26.09 26.10 Ries RK, Miller SC, Fiellin DA. Principles of Addiction Medicine. Lippincott Williams & Wilkins. 2009: 593–594. ISBN 9780781774772.
- ^ Rahimi-Movaghar A, Gholami J, Amato L, Hoseinie L, Yousefi-Nooraie R, Amin-Esmaeili M. Pharmacological therapies for management of opium withdrawal. The Cochrane Database of Systematic Reviews. June 2018, 2018 (6): CD007522. PMC 6513031
 . PMID 29929212. doi:10.1002/14651858.CD007522.pub2.
. PMID 29929212. doi:10.1002/14651858.CD007522.pub2.
- ^ Treatment, Center for Substance Abuse. [Table], Figure 4-4: Signs and Symptoms of Opioid Intoxication and Withdrawal. www.ncbi.nlm.nih.gov. 2006 [2019-04-06]. (原始內容存檔於2020-05-30) (英語).
- ^ Fentanyl. Image 4 of 17. US DEA (Drug Enforcement Administration).
- ^ 30.0 30.1 Kosten TR, Haile CN. Opioid-Related Disorders. In: Kasper D, Fauci A, Hauser S, Longo D, Jameson J, Loscalzo J. eds. Harrison's Principles of Internal Medicine, 19e New York, NY: McGraw-Hill; 2014. http://accessmedicine.mhmedical.com/content.aspx?bookid=1130§ionid=79757372 (頁面存檔備份,存於網際網路檔案館) Accessed 2017-03-09.
- ^ Chen KW, Banducci AN, Guller L, Macatee RJ, Lavelle A, Daughters SB, Lejuez CW. An examination of psychiatric comorbidities as a function of gender and substance type within an inpatient substance use treatment program. Drug and Alcohol Dependence. November 2011, 118 (2–3): 92–9. PMC 3188332
 . PMID 21514751. doi:10.1016/j.drugalcdep.2011.03.003.
. PMID 21514751. doi:10.1016/j.drugalcdep.2011.03.003.
- ^ Webster LR, Webster RM. Predicting aberrant behaviors in opioid-treated patients: preliminary validation of the Opioid Risk Tool. Pain Medicine. 2005, 6 (6): 432–42. PMID 16336480. doi:10.1111/j.1526-4637.2005.00072.x
 .
.
- ^ Papaleontiou M, Henderson CR, Turner BJ, Moore AA, Olkhovskaya Y,Amanfo L, Reid MC. Outcomes associated with opioid use in thetreatment of chronic noncancer pain in older adults: a systematic reviewand meta-analysis. J Am Geriatr Soc 2010;58:1353–69.
- ^ 34.0 34.1 Noble M, Tregear SJ, Treadwell JR, Schoelles K. Long-term opioidtherapy for chronic noncancer pain: a systematic review and meta-analysis of efficacy and safety. J Pain Symptom Manag 2008;35:214–28.
- ^ Martell BA, O』Connor PG, Kerns RD, Becker WC, Morales KH, KostenTR, Fiellin DA. Systematic review: opioid treatment for chronic back pain:prevalence, efficacy, and association with addiction. Ann Intern Med2007;146:116–27
- ^ Kalso E, Edwards JE, Moore RA, McQuay HJ. Opioids in chronic non-cancer pain: systematic review of efficacy and safety. PAIN 2004;112:372–80
- ^ 37.0 37.1 Goesling J., Dejonckheere M., Pierce J., et al Opioid cessation and chronic pain: Perspectives of former opioid users. Pain. 2019;160(5):1131-1145. doi:10.1097/j.pain.0000000000001493
- ^ Krebs EE, Gravely A, Nugent S, Jensen AC, DeRonne B, Goldsmith ES,Kroenke K, Bair MJ, Noorbaloochi S. Effect of opioid vs nonopioidmedications on pain-related function in patients with chronic back pain orhip or knee osteoarthritis pain: the SPACE randomized clinical trial. JAMA2018;319:872–82.
- ^ Eriksen J, Sjogren P, Bruera E, Ekholm O, Rasmussen NK. Critical issueson opioids in chronic non-cancer pain: an epidemiological study. PAIN2006;125:172–9.
- ^ Chaparro LE, Furlan AD, Deshpande A, Mailis-Gagnon A, Atlas S, TurkDC. Opioids compared with placebo or other treatments for chronic lowback pain: an update of the Cochrane Review. Spine (Phila Pa 1976)2014;39:556–63.
- ^ Substitution maintenance therapy in the management of opioid dependence and HIV/AIDS prevention (PDF). World Health Organization. 2004 [2022-10-28]. ISBN 978-92-4-159115-7. (原始內容存檔 (PDF)於2015-07-01).
- ^ 42.0 42.1 42.2 42.3 Treatment of opioid dependence. WHO. 2004 [2016-08-28]. (原始內容存檔於2010-06-14).[需要更新]
- ^ Longo, Dan L.; Volkow, Nora D.; Koob, George F.; McLellan, A. Thomas. Neurobiologic Advances from the Brain Disease Model of Addiction. New England Journal of Medicine. 2016-01-28, 374 (4): 363–371. PMC 6135257
 . PMID 26816013. doi:10.1056/NEJMra1511480.
. PMID 26816013. doi:10.1056/NEJMra1511480.
- ^ Hyman, SE. The neurobiology of addiction: implications for voluntary control of behavior.. The American Journal of Bioethics. January 2007, 7 (1): 8–11 [2022-10-28]. PMID 17366151. S2CID 347138. doi:10.1080/15265160601063969. (原始內容存檔於2020-02-20).
- ^ 45.0 45.1 45.2 45.3 45.4 45.5 45.6 Nestler EJ. Cellular basis of memory for addiction. Dialogues in Clinical Neuroscience. December 2013, 15 (4): 431–43. PMC 3898681
 . PMID 24459410. doi:10.31887/DCNS.2013.15.4/enestler.
. PMID 24459410. doi:10.31887/DCNS.2013.15.4/enestler. Despite the importance of numerous psychosocial factors, at its core, drug addiction involves a biological process.
- ^ 46.0 46.1 46.2 Malenka RC, Nestler EJ, Hyman SE. Chapter 15: Reinforcement and Addictive Disorders. Sydor A, Brown RY (編). Molecular Neuropharmacology: A Foundation for Clinical Neuroscience 2nd. New York: McGraw-Hill Medical. 2009: 364–375. ISBN 9780071481274.
- ^ 47.0 47.1 Glossary of Terms. Mount Sinai School of Medicine. Department of Neuroscience. [2015-02-09]. (原始內容存檔於2019-05-10).
- ^ 48.0 48.1 Robison AJ, Nestler EJ. Transcriptional and epigenetic mechanisms of addiction. Nature Reviews. Neuroscience. October 2011, 12 (11): 623–37. PMC 3272277
 . PMID 21989194. doi:10.1038/nrn3111.
. PMID 21989194. doi:10.1038/nrn3111.
- ^ 49.0 49.1 Olsen CM. Natural rewards, neuroplasticity, and non-drug addictions. Neuropharmacology. December 2011, 61 (7): 1109–22. PMC 3139704
 . PMID 21459101. doi:10.1016/j.neuropharm.2011.03.010.
. PMID 21459101. doi:10.1016/j.neuropharm.2011.03.010.
- ^ 50.0 50.1 Ruffle JK. Molecular neurobiology of addiction: what's all the (Δ)FosB about?. The American Journal of Drug and Alcohol Abuse. November 2014, 40 (6): 428–37. PMID 25083822. S2CID 19157711. doi:10.3109/00952990.2014.933840.
- ^ Blum K, Werner T, Carnes S, Carnes P, Bowirrat A, Giordano J, Oscar-Berman M, Gold M. Sex, drugs, and rock 'n' roll: hypothesizing common mesolimbic activation as a function of reward gene polymorphisms. Journal of Psychoactive Drugs. 2012, 44 (1): 38–55. PMC 4040958
 . PMID 22641964. doi:10.1080/02791072.2012.662112.
. PMID 22641964. doi:10.1080/02791072.2012.662112.
- ^ 52.0 52.1 Bourdy R, Barrot M. A new control center for dopaminergic systems: pulling the VTA by the tail. Trends in Neurosciences. November 2012, 35 (11): 681–90. PMID 22824232. S2CID 43434322. doi:10.1016/j.tins.2012.06.007.
- ^ 53.0 53.1 Morphine addiction – Homo sapiens (human). KEGG. Kanehisa Laboratories. 2013-06-18 [2014-09-11]. (原始內容存檔於2014-09-12).
- ^ Goldstein RZ, Volkow ND. Dysfunction of the prefrontal cortex in addiction: neuroimaging findings and clinical implications. Nature Reviews. Neuroscience. October 2011, 12 (11): 652–69. PMC 3462342
 . PMID 22011681. doi:10.1038/nrn3119.
. PMID 22011681. doi:10.1038/nrn3119.
- ^ Schoenbum, Geoffrey; Shaham, Yavin. The role of orbitofrontal cortex in drug addiction: a review of preclinical studies. Biol Psychiatry. February 2008, 63 (3): 256–262. PMC 2246020
 . PMID 17719014. doi:10.1016/j.biopsych.2007.06.003.
. PMID 17719014. doi:10.1016/j.biopsych.2007.06.003.
- ^ Ieong HF, Yuan Z. Resting-State Neuroimaging and Neuropsychological Findings in Opioid Use Disorder during Abstinence: A Review. Frontiers in Human Neuroscience. 2017-01-01, 11: 169. PMC 5382168
 . PMID 28428748. doi:10.3389/fnhum.2017.00169
. PMID 28428748. doi:10.3389/fnhum.2017.00169  (英語).
(英語).
- ^ 57.0 57.1 Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (PDF). American Psychiatric Association: 1–9. [2017-03-27]. (原始內容 (PDF)存檔於2017-11-26).
|section=被忽略 (幫助) - ^ Vargas-Perez H, Ting-A Kee R, Walton CH, Hansen DM, Razavi R, Clarke L, Bufalino MR, Allison DW, Steffensen SC, van der Kooy D. Ventral tegmental area BDNF induces an opiate-dependent-like reward state in naive rats. Science. June 2009, 324 (5935): 1732–4. Bibcode:2009Sci...324.1732V. PMC 2913611
 . PMID 19478142. doi:10.1126/science.1168501.
. PMID 19478142. doi:10.1126/science.1168501.
- ^ Laviolette SR, van der Kooy D. GABA(A) receptors in the ventral tegmental area control bidirectional reward signalling between dopaminergic and non-dopaminergic neural motivational systems. The European Journal of Neuroscience. March 2001, 13 (5): 1009–15. PMID 11264674. S2CID 46694281. doi:10.1046/j.1460-9568.2001.01458.x.
- ^ Hall FS, Drgonova J, Jain S, Uhl GR. Implications of genome wide association studies for addiction: are our a priori assumptions all wrong?. Pharmacology & Therapeutics. December 2013, 140 (3): 267–79. PMC 3797854
 . PMID 23872493. doi:10.1016/j.pharmthera.2013.07.006.
. PMID 23872493. doi:10.1016/j.pharmthera.2013.07.006.
- ^ Bruehl S, Apkarian AV, Ballantyne JC, Berger A, Borsook D, Chen WG, Farrar JT, Haythornthwaite JA, Horn SD, Iadarola MJ, Inturrisi CE, Lao L, Mackey S, Mao J, Sawczuk A, Uhl GR, Witter J, Woolf CJ, Zubieta JK, Lin Y. Personalized medicine and opioid analgesic prescribing for chronic pain: opportunities and challenges. The Journal of Pain. February 2013, 14 (2): 103–13. PMC 3564046
 . PMID 23374939. doi:10.1016/j.jpain.2012.10.016.
. PMID 23374939. doi:10.1016/j.jpain.2012.10.016.
- ^ CDC Guideline for Prescribing Opioids for Chronic Pain | Drug Overdose | CDC Injury Center. www.cdc.gov. 2018-08-31 [2018-11-03]. (原始內容存檔於2018-11-02).
- ^ Our Commitment to Fight Opioid Abuse | CVS Health. CVS Health. [2018-11-03]. (原始內容存檔於2018-11-03).
- ^ Combat opioid abuse | Walgreens. Walgreens. [2018-11-03]. (原始內容存檔於2018-11-03).
- ^ Prevent Opioid Use Disorder | Drug Overdose | CDC Injury Center. www.cdc.gov. 2018-08-31 [2018-11-20]. (原始內容存檔於2018-11-21).
- ^ Naloxone. Human Metabolome Database – Version 4.0. 2017-10-23 [2017-11-02]. (原始內容存檔於2017-11-07).
- ^ Naloxone for Treatment of Opioid Overdose (PDF). U.S. Food and Drug Administration (FDA). [2017-11-07]. (原始內容存檔 (PDF)於2017-10-17).
- ^ Opioid Overdose Prevention Programs Providing Naloxone to Laypersons — United States, 2014. www.cdc.gov. [9 March 2017]. (原始內容存檔於2019-08-24).
- ^ Childs R. Law enforcement and naloxone utilization in the United States (PDF). U.S. Food and Drug Administration (FDA). North Carolina Harm Reduction Coalition: 1–24. July 2015 [2017-11-02]. (原始內容存檔 (PDF)於2017-08-30).
- ^ Case studies: Standing orders. NaloxoneInfo.org. Open Society Foundations. [2017-11-02]. (原始內容存檔於2017-11-07).
- ^ Schuckit MA. Treatment of Opioid-Use Disorders. The New England Journal of Medicine. July 2016, 375 (4): 357–68. PMID 27464203. doi:10.1056/NEJMra1604339
 .
.
- ^ Christie C, Baker C, Cooper R, Kennedy CP, Madras B, Bondi FA. The president’s commission on combating drug addiction and the opioid crisis. Washington, DC, US Government Printing Office, Nov. 2017;1.
- ^ Naloxone Opioid Overdose Reversal Medication. CVS Health. [2019-02-04]. (原始內容存檔於2018-09-19) (英語).
- ^ 74.0 74.1 Morin K, Vojtesek F, Acharya S, Dabous J, Marsh D. Evidence of Increased Age and Sex Standardized Death Rates Among Individuals Who Accessed Opioid Agonist Treatment Before the Era of Synthetic Opioids in Ontario, Canada Cureus. ;13(10). PMCID: PMC8608679.
- ^ Hser YI, Hoffman V, Grella CE, Anglin MD: A 33-year follow-up of narcotics addicts. Arch Gen Psychiatry. 2001, 58:503-8. 10.1001/archpsyc.58.5.503
- ^ Horon IL, Singal P, Fowler DR, Sharfstein JM: Standard death certificates versus enhanced surveillance toidentify heroin overdose-related deaths. Am J Public Health. 2018, 108:777-81. 10.2105/AJPH.2018.304385
- ^ Nicholls L, Bragaw L, Ruetsch C. Opioid dependence treatment and guidelines. Journal of Managed Care Pharmacy. February 2010, 16 (1 Suppl B): S14–21 [2022-10-28]. PMID 20146550. doi:10.18553/jmcp.2010.16.S1-B.14
 . (原始內容存檔於2014-07-14).
. (原始內容存檔於2014-07-14).
- ^ Daubresse M, Gleason PP, Peng Y, Shah ND, Ritter ST, Alexander GC. Impact of a drug utilization review program on high-risk use of prescription controlled substances. Pharmacoepidemiology and Drug Safety. April 2014, 23 (4): 419–27 [2022-10-28]. PMID 23881609. S2CID 25148439. doi:10.1002/pds.3487. (原始內容存檔於2021-08-28).
- ^ Maxmen A. Tackling the US pain epidemic. Nature News. 2012. S2CID 180404159. doi:10.1038/nature.2012.10766.
- ^ Opioid substitution therapy or treatment (OST). MIGRATION AND HOME AFFAIRS. European Commission. 2017-03-14 [2022-10-28]. (原始內容存檔於2019-01-10).
- ^ 81.0 81.1 81.2 81.3 81.4 81.5 81.6 81.7 81.8 Richard P. Mattick et al.: National Evaluation of Pharmacotherapies for Opioid Dependence (NEPOD): Report of Results and Recommendation
- ^ Rees, John, Garcia, Gabriel. Clinic Payment Options as a Barrier to Accessing Medication-assisted Treatment for Opioid Use in Albuquerque, New Mexico. ADDICT DISORD THEIR TREAT. 2019;18(4):246-248. doi:10.1097/ADT.0000000000000175.
- ^ Bruneau J, Ahamad K, Goyer MÈ, Poulin G, Selby P, Fischer B, Wild TC, Wood E. Management of opioid use disorders: a national clinical practice guideline. CMAJ. March 2018, 190 (9): E247–E257. PMC 5837873
 . PMID 29507156. doi:10.1503/cmaj.170958.
. PMID 29507156. doi:10.1503/cmaj.170958.
- ^ Gowing L, Farrell M, Ali R, White JM. Alpha₂-adrenergic agonists for the management of opioid withdrawal. The Cochrane Database of Systematic Reviews. May 2016, (5): CD002024. PMC 7081129
 . PMID 27140827. doi:10.1002/14651858.CD002024.pub5.
. PMID 27140827. doi:10.1002/14651858.CD002024.pub5.
- ^ Michel et al.: Substitution treatment for opioid addicts in Germany (頁面存檔備份,存於網際網路檔案館), Harm Reduct J. 2007; 4: 5.
- ^ Bonhomme J, Shim RS, Gooden R, Tyus D, Rust G. Opioid addiction and abuse in primary care practice: a comparison of methadone and buprenorphine as treatment options. Journal of the National Medical Association. July 2012, 104 (7–8): 342–50. PMC 4039205
 . PMID 23092049. doi:10.1016/S0027-9684(15)30175-9.
. PMID 23092049. doi:10.1016/S0027-9684(15)30175-9.
- ^ Orman JS, Keating GM. Buprenorphine/naloxone: a review of its use in the treatment of opioid dependence. Drugs. 2009, 69 (5): 577–607. PMID 19368419. S2CID 209147406. doi:10.2165/00003495-200969050-00006.
- ^ 88.0 88.1 Medications for Opioid Use Disorder - Treatment Improvement Protocol 63. Substance Abuse and Mental Health Services Administration. [2018-11-20].[失效連結]
- ^ Gastfriend DR. Intramuscular extended-release naltrexone: current evidence. Annals of the New York Academy of Sciences. January 2011, 1216 (1): 144–66. Bibcode:2011NYASA1216..144G. PMID 21272018. S2CID 45133931. doi:10.1111/j.1749-6632.2010.05900.x.
- ^ Letter by the DEA regarding buprenorphine (PDF). DEA. [2022-10-28]. (原始內容存檔 (PDF)於2020-05-15).
- ^ Subutex and Suboxone Approved to Treat Opiate Dependence. U.S. Food and Drug Administration (FDA). 2002-10-08 [2014-11-01]. (原始內容存檔於2017-07-22).
- ^ Dalsbø, T. K.; Steiro, A. K.; Hammerstrøm, K. T.; Smedslund, G. Heroin Maintenance for Persons with Chronic Heroin Dependence. June 2010. PMID 29320074.
- ^ Ferri M, Davoli M, Perucci CA. Heroin maintenance for chronic heroin-dependent individuals. The Cochrane Database of Systematic Reviews. December 2011, (12): CD003410. PMC 7017638
 . PMID 22161378. S2CID 6772720. doi:10.1002/14651858.CD003410.pub4.
. PMID 22161378. S2CID 6772720. doi:10.1002/14651858.CD003410.pub4.
- ^ Rehm J, Gschwend P, Steffen T, Gutzwiller F, Dobler-Mikola A, Uchtenhagen A. Feasibility, safety, and efficacy of injectable heroin prescription for refractory opioid addicts: a follow-up study. Lancet. October 2001, 358 (9291): 1417–23. PMID 11705488. S2CID 24542893. doi:10.1016/S0140-6736(01)06529-1.
- ^ Heroin Assisted Treatment | Drug Policy Alliance. [2016-03-04]. (原始內容存檔於2016-03-16).
- ^ Robertson JR, Raab GM, Bruce M, McKenzie JS, Storkey HR, Salter A. Addressing the efficacy of dihydrocodeine versus methadone as an alternative maintenance treatment for opiate dependence: A randomized controlled trial. Addiction. December 2006, 101 (12): 1752–9. PMID 17156174. doi:10.1111/j.1360-0443.2006.01603.x.
- ^ Dihydrocodeine. Pubchem. [2022-10-28]. (原始內容存檔於2018-11-21).
- ^ Login. online.lexi.com. [2018-11-02]. (原始內容存檔於2018-11-21).
- ^ Carney, Tara; Van Hout, Marie Claire; Norman, Ian; Dada, Siphokazi; Siegfried, Nandi; Parry, Charles Dh. Dihydrocodeine for detoxification and maintenance treatment in individuals with opiate use disorders. The Cochrane Database of Systematic Reviews. 18 February 2020, 2: CD012254. ISSN 1469-493X. PMC 7027221
 . PMID 32068247. doi:10.1002/14651858.CD012254.pub2.
. PMID 32068247. doi:10.1002/14651858.CD012254.pub2.
- ^ Ferri M, Minozzi S, Bo A, Amato L. Slow-release oral morphine as maintenance therapy for opioid dependence. The Cochrane Database of Systematic Reviews. June 2013, (6): CD009879. PMID 23740540. doi:10.1002/14651858.CD009879.pub2.
- ^ Bundesamt für Gesundheit – Substitutionsgestützte Behandlung mit Diacetylmorphin (Heroin). (原始內容存檔於13 March 2016).
- ^ 102.0 102.1 Vivitrol Prescribing Information (PDF). Alkermes Inc. March 2021 [1 February 2022]. (原始內容存檔 (PDF)於2022-10-22).
- ^ Skolnick P. The Opioid Epidemic: Crisis and Solutions. Annual Review of Pharmacology and Toxicology. January 2018, 58 (1): 143–159. PMID 28968188. doi:10.1146/annurev-pharmtox-010617-052534
 .
.
- ^ Sullivan MA, Garawi F, Bisaga A, Comer SD, Carpenter K, Raby WN, Anen SJ, Brooks AC, Jiang H, Akerele E, Nunes EV. Management of relapse in naltrexone maintenance for heroin dependence. Drug and Alcohol Dependence. December 2007, 91 (2–3): 289–92. PMC 4153601
 . PMID 17681716. doi:10.1016/j.drugalcdep.2007.06.013.
. PMID 17681716. doi:10.1016/j.drugalcdep.2007.06.013.
- ^ Center for Substance Abuse Treatment. Chapter 4—Oral Naltrexone. Substance Abuse and Mental Health Services Administration (US). 2009 [2022-10-28]. (原始內容存檔於2017-02-19).
- ^ Beck JS. Cognitive behavior therapy : basics and beyond Second. New York. 2011-08-18: 19–20. ISBN 9781609185046. OCLC 698332858.
- ^ Huibers MJ, Beurskens AJ, Bleijenberg G, van Schayck CP. Psychosocial interventions by general practitioners. The Cochrane Database of Systematic Reviews. July 2007, (3): CD003494. PMC 7003673
 . PMID 17636726. doi:10.1002/14651858.CD003494.pub2. hdl:2066/52984
. PMID 17636726. doi:10.1002/14651858.CD003494.pub2. hdl:2066/52984  .
.
- ^ Longo, Dan L.; Schuckit, Marc A. Treatment of Opioid-Use Disorders. New England Journal of Medicine. 2016-07-28, 375 (4): 357–368. PMID 27464203. doi:10.1056/NEJMra1604339
 .
.
- ^ VASILAKI, EIRINI I.; HOSIER, STEVEN G.; COX, W. MILES. The Efficacy of Motivational Interviewing as a Brief Intervention for Excessive Drinking: A Meta-Analytic Review. Alcohol and Alcoholism. May 2006, 41 (3): 328–335. PMID 16547122. doi:10.1093/alcalc/agl016
 .
.
- ^ Psychosocial interventions for opioid use disorder. www.uptodate.com. [2017-11-02]. (原始內容存檔於2017-11-08).
- ^ Melemis SM. Relapse Prevention and the Five Rules of Recovery. The Yale Journal of Biology and Medicine. September 2015, 88 (3): 325–32. PMC 4553654
 . PMID 26339217.
. PMID 26339217.
- ^ NA. www.na.org. [2018-11-20]. (原始內容存檔於2018-11-19).
- ^ Sussman S. A review of Alcoholics Anonymous/ Narcotics Anonymous programs for teens. Evaluation & the Health Professions. March 2010, 33 (1): 26–55. PMC 4181564
 . PMID 20164105. doi:10.1177/0163278709356186.
. PMID 20164105. doi:10.1177/0163278709356186.
- ^ 12 Step Programs for Drug Rehab & Alcohol Treatment. American Addiction Centers. [2017-10-24]. (原始內容存檔於2017-10-11).
- ^ 存档副本. [2022-10-28]. (原始內容存檔於2022-12-19).
- ^ 存档副本. [2022-10-28]. (原始內容存檔於2022-10-23).
- ^ ICER says more data are needed on digital app treatments for opioid use disorder. Fierce Biotec. 2020-11-06 [2022-02-01]. (原始內容存檔於2022-10-22).
- ^ Opioid Data Analysis and Resources. Drug Overdose. CDC Injury Center. Centers for Disease Control and Prevention. Click on "Rising Rates" tab for a graph. See data table below the graph.
- ^ American Society of Addiction Medicine. Opioid Addiction 2016 Facts and Figures (PDF). [2022-10-28]. (原始內容存檔 (PDF)於2018-01-25).
- ^ Health, United States, 2016: With Chartbook on Long-term Trends in Health (PDF). Hyattsville, MD.: CDC, National Center for Health Statistics. 2017: 4 [2022-10-28]. (原始內容存檔 (PDF)於2017-09-29).
- ^ 121.0 121.1 (DCD), Digital Communications Division. 5-Point Strategy To Combat the Opioid Crisis. HHS.gov. 2018-05-08 [2018-11-02]. (原始內容存檔於2018-11-03).
- ^ Strategy to Combat Opioid, Abuse, Misuse, and Overdose (PDF). U.S. DEPARTMENT OF HEALTH AND HUMAN SERVICES. [2018-11-18]. (原始內容存檔 (PDF)於2018-11-20).
- ^ 123.0 123.1 Prescription Opioid Overdose Data. Center for Disease Control and Prevention. [2016-09-12]. (原始內容存檔於2019-08-24).
- ^ 124.0 124.1 Paulozzi L. Populations at risk for opioid overdose (PDF). U.S. Food and Drug Administration (FDA). Division of Unintentional Injury Prevention, National Center for Injury Prevention and Control Centers for Disease Control and Prevention. 2012-04-12 [2016-09-12]. (原始內容存檔 (PDF)於2017-02-15).
- ^ Opioid Addiction: 2016 Facts and Figures (PDF). American Society of Addiction Medicine. [2016-09-12]. (原始內容存檔 (PDF)於2018-01-25).
- ^ 126.0 126.1 How Bad is the Opioid Epidemic?. PBS. [2016-09-12]. (原始內容存檔於2016-09-12).
- ^ 127.0 127.1 Han B, Polydorou S, Ferris R, Blaum CS, Ross S, McNeely J. Demographic Trends of Adults in New York City Opioid Treatment Programs--An Aging Population. Substance Use & Misuse. 2015-11-10, 50 (13): 1660–7. PMID 26584180. S2CID 5520930. doi:10.3109/10826084.2015.1027929.
- ^ Facts & Faces of Opioid Addiction: New Insights. MAP Health Management. 2015 [2016-09-12]. (原始內容存檔於2020-02-29).
- ^ Opioids. Substance Abuse and Mental Health Services Administration. 2016-02-23 [2016-09-12]. (原始內容存檔於2016-09-12).
- ^ DeVencentis P. Grandson sold refrigerator for drugs, grandma says. USA Today. 2017-07-24 [2022-10-28]. (原始內容存檔於2020-11-09).
- ^ Note, Recent Case: Massachusetts Supreme Judicial Court Holds Drug-Free Probation Requirement Enforceable for Defendant with Substance Use Disorder, 132 Harv. L. Rev. 2074 (2019).
- ^ Commonwealth v. Eldred, 101 N.E.3d 911 (Mass. 2018).
- ^ Hochul signs legislation package to combat opioid crisis. [2022-10-28]. (原始內容存檔於2022-10-22).
- ^ NY Decriminalizes Syringe Possession as Part of Overdose Prevention Efforts. 2021-10-07 [2022-10-28]. (原始內容存檔於2022-11-28).
- ^ Products - Vital Statistics Rapid Release - Provisional Drug Overdose Data. 2021-11-04 [2022-10-28]. (原始內容存檔於2021-11-25).
- ^ 136.0 136.1 136.2 136.3 Overdose Death Rates (頁面存檔備份,存於網際網路檔案館). By National Institute on Drug Abuse (NIDA).
- ^ James W. Kalat, Biological Psychology. Cengage Learning. Page 81.
- ^ EMEA 2001-04-19 EMEA Public Statement on the Recommendation to Suspend the Marketing Authorisation for Orlaam (Levacetylmethadol) in the European Union (頁面存檔備份,存於網際網路檔案館)
- ^ Orlaam. American AddictionCenters ProjectKnow.com. 2021-08-20 [2022-02-03]. (原始內容存檔於2022-11-29).
Orlaam was discontinued in 2003 in the United States, and it is not prescribed here anymore.

![每年由阿片類藥物,包括鎮痛藥、海洛因以及非法合成藥物導致死亡的人數。[136]](http://upload.wikimedia.org/wikipedia/commons/thumb/8/87/US_timeline._Opioid_deaths.jpg/340px-US_timeline._Opioid_deaths.jpg)
![每年其他合成阿片類藥物(絕大部分為芬太尼)導致死亡的人數。[136]](http://upload.wikimedia.org/wikipedia/commons/thumb/3/3e/US_timeline._Deaths_involving_other_synthetic_opioids%2C_predominately_Fentanyl.jpg/348px-US_timeline._Deaths_involving_other_synthetic_opioids%2C_predominately_Fentanyl.jpg)
![每年處方阿片類藥物(其中的合成藥物絕大部分是非法取得的芬太尼,在此統計中已被扣除),導致死亡的人數。[136]](http://upload.wikimedia.org/wikipedia/commons/thumb/c/c1/US_timeline._Prescription_opioid_pain_reliever_deaths.jpg/340px-US_timeline._Prescription_opioid_pain_reliever_deaths.jpg)
![每年牽涉海洛因過量使用而導致死亡的人數。[136]](http://upload.wikimedia.org/wikipedia/commons/thumb/8/8d/Timeline_of_US_overdose_deaths_involving_heroin%2C_by_other_opioid_involvement.jpg/340px-Timeline_of_US_overdose_deaths_involving_heroin%2C_by_other_opioid_involvement.jpg)