酒精性肝炎
| 此條目翻譯自英語維基百科,需要相關領域的編者協助校對翻譯。 |
| 酒精性肝炎 | |
|---|---|
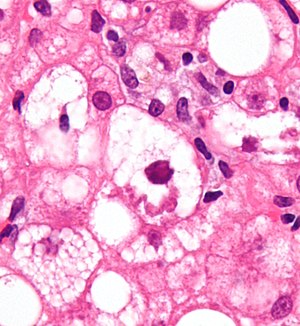 | |
| 經蘇木精-伊紅染色的肝組織顯微照相,其中的麥洛利氏小體,在組織病理學上顯示與酒精性肝炎有關聯。 | |
| 分类和外部资源 | |
| 醫學專科 | 胃腸學 |
| ICD-11 | DB94.1 |
| ICD-10 | K70.1 |
| ICD-9-CM | 571.1 |
| MedlinePlus | 000281 |
酒精性肝炎(英語:Alcoholic hepatitis)是由於攝取過量的酒精而造成的肝炎(肝臟發炎)[1]這類患者通常大量飲酒(每天喝下8-10標準單位),長達數十年。[2]這種症狀常與脂肪肝有關聯,脂肪肝是酒精性肝病的早期階段,並會促使肝臟纖維化,導致肝硬化。症狀會在短時間內大量飲酒之後突然出現,或是長期過量飲酒之後出現。酒精性肝炎的體徵和症狀包括黃疸 (皮膚和眼睛發黃),腹水 (腹腔積水),疲勞、和肝性腦病 (肝衰竭引起的大腦功能障礙)。輕度的病症具有自限性,但重症病例有很高的死亡風險。針對嚴重病例可採用糖皮質激素做治療。
這種病症通常會發生得突然,並且會很迅速地惡化。
體徵和症狀[编辑]
酒精性肝炎有好幾種具有特徵的症狀,包括感覺不適,肝臟腫大,腹部積水 (腹水),和肝酶水準適度升高 (經由肝功能測試確定)。[3]也可能會出現肝性腦病(肝衰竭導致的腦功能障礙),而造成意識模糊、意識水準下降、或撲翼樣震顫(四肢抽搐)等症狀。[4]病症嚴重的特徵有嚴重的黃疸、遲鈍(程度從困倦到昏迷都有)、和進展為危重疾病;縱然是在提供最好的護理情況下,患者在發病後30天內的死亡率可達到50%。[2]
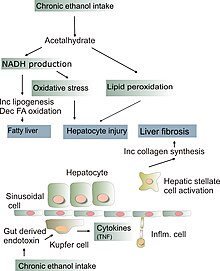
酒精性肝炎與長期飲酒引起的肝硬化不同。酒精性肝炎可發生於慢性酒精性肝病以及酒精性肝硬化的患者身上。酒精性肝炎本身不會導致肝硬化,但肝硬化在那些長期飲酒的患者中甚為常見。[5]一些酗酒者罹患急性肝炎,是因為針對受到脂肪變性影響的細胞而產生的發炎反應. [5]這與攝取酒精的劑量沒直接關係。有些人似乎比其他人更容易出現這種反應。這種對脂肪變性的發炎反應被稱為酒精性脂肪變性肝炎,發炎可能透過激活肝臟星狀細胞產生膠原蛋白,而導致肝臟纖維化。[5]

病理生理學[编辑]
酒精性肝炎患者肝臟組織學上的一些體徵和病理變化包括有:
- 麥洛利氏小體 - 一種前角蛋白絲在肝細胞中積聚的情況。這種跡像不僅限於酒精性肝病,但這種特徵在酒精型肝炎中常見。[5]
- 細胞腫脹變性 - 酒精變性時的肝細胞經常因脂肪、水、和蛋白質過多而膨脹;通常蛋白質被輸出到血液中。膨脹性導致細胞的壞死性損傷。腫脹會把附近的膽管阻塞,導致瀰漫性膽汁鬱積。[5]
- 發炎 - 中性粒細胞(粒細胞,佔白血球組成的40%-70%)發動侵襲是由葉內的壞死變化和細胞碎片的存在而觸發。細胞碎片在通常情況下由庫佛氏細胞負責清除,但在發炎時,庫佛氏細胞會變得工作過載,而讓白血球進入薄壁組織中。這些白血球特別會被吸引到具有麥洛利氏小體的肝細胞中。[5]
如果患者還罹患慢性肝病時:
- 肝臟纖維化。
- 肝硬化 - 一種持續性進展,肝組織退化,呈永久纖維變性。
流行病學[编辑]
- 大約有1/3的長期飲酒者會發展出酒精性肝炎。[6]
- 酒精性肝炎患者中每年有10-20%會發展成酒精性肝硬化。[7]
- 肝硬化患者中每年有1.5%會發展成為肝癌。[8]
- 酒精性肝炎患者中共有70%會最終發展成為酒精性肝硬化。[7]
- 酒精性肝炎患者的感染風險會升高(12-26%)。使用糖皮質激素(一種皮質類固醇)做治療時,與一般人群組相比,感染風險會更高 (50%)。[9]
- 症狀出現,而未能在一個月內治療的酒精性肝炎患者,死亡率可能高達40-50%. [3]
診斷[编辑]
有大量飲酒歷史的患者可根據做肝功能測試時惡化的數據而被診斷罹患酒精性肝炎,這些數據包括膽紅素 (罹病者通常高於3.0) 和轉氨酶的升高,以及在過去8週內出現黃疸。[2]天冬氨酸氨基轉移酶(AST)與谷丙轉氨酶(ALT)的比例通常為2或是更高(請參考AST/ALT比率,比率超過2比1時通常表示肝臟機能有問題)。[10]透過肝臟活體組織檢查可證實診斷的結果。[2]
管理[编辑]
醫學指南建議使用皮質類固醇作治療。[11]針對患者,應使用MELD模型或Child-Pugh分期系統進行風險分層。這些評估計分方式根據幾項化驗室的數值來評估嚴重的程度。分數越高,表示病情越嚴重。
- 戒酒: 停止飲酒是酒精性肝炎患者要步向復原該做的第一要項。[12]
- 補充營養:在罹患酒精性肝炎的患者中很常見的現像是缺乏蛋白質和熱量,這會對他們的醫療結果產生負面影響。改善營養已被證明可改善肝功能,並減少腦病變和感染的發生率。[3]
- 使用皮質類固醇:醫學指南建議當患者的修正莫綴判別功能評分> 32,或是發生肝性腦病的時候,應施用潑尼松龍40毫克/天,持續4週,然後再逐漸減量。[11]諸如里爾模型之類的評估系統可用於監測改進情況,或是考慮運用其他治療方式。
- 使用己酮可可鹼:把使用己酮可可鹼與使用皮質類固醇治療兩者做系統評價,結果證明己酮可可鹼並沒益處。[3]
- 混合治療的可能:曾有項針對超過1,000名患者的大型前瞻性研究,調查單獨或是混合使用潑尼松龍和己酮可可鹼是否有益處。[13]單獨或混合使用己酮可可鹼無法提高存活率。使用潑尼松龍到28天時,死亡率略降,但數字並不顯著,而在90天或1年的治療時間時並沒改善結果。[3]
- 靜脈注射乙醯半胱氨酸: 當與皮質類固醇結合使用到第28天時, 透過降低感染和肝腎症候群的比率而提高存活率。[3]
- 肝臟移植:提早肝臟移植有理想的結果,並有助於挽救生命。[14]但患者必須在移植前6個月前開始戒酒,而與這種移植相關的倫理和科學方面存有爭議性。[14]
參見[编辑]
參考文獻[编辑]
- ^ Alcoholic liver disease: MedlinePlus Medical Encyclopedia. medlineplus.gov. [2 January 2017]. (原始内容存档于2019-05-27).
- ^ 2.0 2.1 2.2 2.3 Im, Gene Y. Acute Alcoholic Hepatitis. Clinics in Liver Disease. February 2019, 23 (1): 81–98. PMID 30454835. doi:10.1016/j.cld.2018.09.005 (英语).
- ^ 3.0 3.1 3.2 3.3 3.4 3.5 Singal, Ashwani K.; Kodali, Sudha; Vucovich, Lee A.; Darley-Usmar, Victor; Schiano, Thomas D. Diagnosis and Treatment of Alcoholic Hepatitis: A Systematic Review. Alcoholism: Clinical and Experimental Research. July 2016, 40 (7): 1390–1402. PMC 4930399
 . PMID 27254289. doi:10.1111/acer.13108 (英语).
. PMID 27254289. doi:10.1111/acer.13108 (英语).
- ^ Amodio, Piero. Hepatic encephalopathy: Diagnosis and management. Liver International. June 2018, 38 (6): 966–975. PMID 29624860. doi:10.1111/liv.13752
 (英语).
(英语).
- ^ 5.0 5.1 5.2 5.3 5.4 5.5 Cotran; Kumar, Collins. Robbins Pathologic Basis of Disease. Philadelphia: W.B Saunders Company. 1998. ISBN 0-7216-7335-X.
- ^ Barrio, E.; Tomé, S.; Rodríguez, I.; Gude, F.; Sánchez-Leira, J.; Pérez-Becerra, E.; González-Quintela, A. Liver Disease in Heavy Drinkers With and Without Alcohol Withdrawal Syndrome. Alcoholism: Clinical & Experimental Research. January 2004, 28 (1): 131–136. ISSN 0145-6008. PMID 14745311. doi:10.1097/01.ALC.0000106301.39746.EB (英语).
- ^ 7.0 7.1 Fleming, Kate M.; Aithal, Guruprasad P.; Card, Tim R.; West, Joe. All-cause mortality in people with cirrhosis compared with the general population: a population-based cohort study: Cirrhosis mortality (PDF). Liver International. January 2012, 32 (1): 79–84 [2021-12-07]. PMID 21745279. S2CID 43829150. doi:10.1111/j.1478-3231.2011.02517.x. (原始内容 (PDF)存档于2018-07-19) (英语).
- ^ Schwartz, Jonathan M.; Reinus, John F. Prevalence and Natural History of Alcoholic Liver Disease. Clinics in Liver Disease. November 2012, 16 (4): 659–666. PMID 23101975. doi:10.1016/j.cld.2012.08.001 (英语).
- ^ Louvet, Alexandre; Wartel, Faustine; Castel, Hélène; Dharancy, Sébastien; Hollebecque, Antoine; Canva–Delcambre, Valérie; Deltenre, Pierre; Mathurin, Philippe. Infection in Patients With Severe Alcoholic Hepatitis Treated With Steroids: Early Response to Therapy Is the Key Factor. Gastroenterology. August 2009, 137 (2): 541–548. ISSN 0016-5085. PMID 19445945. doi:10.1053/j.gastro.2009.04.062.
- ^ Sorbi D, Boynton J, Lindor KD. The ratio of aspartate aminotransferase to alanine aminotransferase: potential value in differentiating nonalcoholic steatohepatitis from alcoholic liver disease. Am. J. Gastroenterol. 1999, 94 (4): 1018–22. PMID 10201476.
- ^ 11.0 11.1 McCullough AJ, O'Connor JF. Alcoholic liver disease: proposed recommendations for the American College of Gastroenterology. Am. J. Gastroenterol. 1998, 93 (11): 2022–36. PMID 9820369.
- ^ Louvet, Alexandre; Labreuche, Julien; Artru, Florent; Bouthors, Alexis; Rolland, Benjamin; Saffers, Pierre; Lollivier, Julien; Lemaître, Elise; Dharancy, Sébastien; Lassailly, Guillaume; Canva-Delcambre, Valérie. Main drivers of outcome differ between short term and long term in severe alcoholic hepatitis: A prospective study. Hepatology. 26 September 2017, 66 (5): 1464–1473. ISSN 0270-9139. PMID 28459138. doi:10.1002/hep.29240
 .
.
- ^ Thursz MR, Richardson P, Allison M, Austin A, Bowers M, Day CP, Downs N, Gleeson D, MacGilchrist A, Grant A, Hood S, Masson S, McCune A, Mellor J, O'Grady J, Patch D, Ratcliffe I, Roderick P, Stanton L, Vergis N, Wright M, Ryder S, Forrest EH. Prednisolone or pentoxifylline for alcoholic hepatitis. N. Engl. J. Med. 2015, 372 (17): 1619–28. PMID 25901427. S2CID 205097413. doi:10.1056/NEJMoa1412278.
- ^ 14.0 14.1 Lee, Brian P.; Terrault, Norah A. Early liver transplantation for severe alcoholic hepatitis: moving from controversy to consensus. Current Opinion in Organ Transplantation. April 2018, 23 (2): 229–236 [2021-12-07]. ISSN 1087-2418. PMC 6423506
 . PMID 29389821. doi:10.1097/MOT.0000000000000507. (原始内容存档于2020-07-27) (英语).
. PMID 29389821. doi:10.1097/MOT.0000000000000507. (原始内容存档于2020-07-27) (英语).
外部連結[编辑]
| |||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||
