磨牙症
| 磨牙症 | |
|---|---|
| 又稱 | 齘齒 |
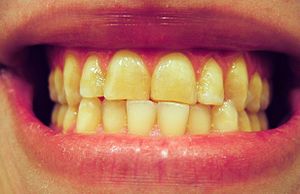 | |
| 由牙對牙接觸引起的牙齒磨損可能是磨牙症的一種表現。 | |
| 分類和外部資源 | |
| 醫學專科 | 牙科學 |
| ICD-11 | 7A83 |
| ICD-9-CM | 327.53 |
| DiseasesDB | 29661 |
| MedlinePlus | 001413 |
磨牙症(bruxism)中國古代稱
有兩種主要類型的磨牙症:一種發生在睡眠期間(夜間磨牙症)和一種發生在清醒時(清醒磨牙症)。兩種類型的牙齒損傷可能相似,但睡眠磨牙症的症狀往往在醒來時更嚴重,在白天改善,而清醒磨牙症的症狀可能在剛剛醒來時不存在,然後在一天中惡化。磨牙症的原因尚不完全清楚,但可能涉及多種因素[4][5]。清醒磨牙症在女性中更為常見,而男性和女性受睡眠磨牙症影響的比例相等[5]。清醒磨牙症被認為與睡眠磨牙症有不同的病因。有幾種治療方法,儘管幾乎沒有證據表明任何特定療法具有強大的療效[6]。
信號和症狀
[編輯]大多數患有磨牙症的人都沒有意識到這個問題,要麼是因為沒有症狀,要麼是因為人們不認為這些症狀與咬牙和磨牙的問題有關。睡眠磨牙症的症狀通常在剛剛醒來時最強烈,然後慢慢減弱;主要在清醒時出現的磨牙習慣的症狀往往會在一天中逐漸惡化,可能不會在醒來時出現[7]。磨牙症可能會引起多種信號和症狀,包括:

- 牙齒過度磨損[8],會使咬合(咬合)表面變平,但也可能是其他類型的牙齒磨損,例如脫落,在牙齦線的牙齒頸部周圍形成凹口[9]。
- 牙齒斷裂[10]和牙齒修復(填充物、牙冠等)的反覆失敗[3]。
- 牙齒過敏[10], (例如喝冷液體時牙痛)是由於牙髓周圍牙本質和牙釉質絕緣層的厚度磨損而引起的。
- 牙齒的牙周韌帶發炎,這可能會使它們在咬合時很痛,也可能有一定程度的牙齒鬆動[10]。
- 睡眠時發出的摩擦聲或敲擊聲,有時會被睡在同一個屋子的人發現。這種噪音可能會出奇的響亮、令人不快,可能會吵醒熟睡的伴侶。噪音很少與清醒的磨牙症有關。[10]
- 可能與磨牙症一起發生的其他功能異常活動[10]:咬頰(可能表現為咬頰症和/或白線)[7][8],和/或咬唇。
- 舌頭上的燒灼感(見:舌痛)[10],可能與共存的「舌刺」異常活動有關。
- 舌頭上牙齒的凹痕(「圓齒舌」或「扇貝舌」)[8]。
- 咀嚼肌肥大(移動下巴的肌肉變大)[8],特別是嚼肌[10][7][11]。
- 咀嚼肌肉的壓痛、疼痛或疲勞[10],在咀嚼或其他下頜運動時可能會變得更糟[7]。
- 牙關緊閉(張口受限)[10]。
- 顳下頜關節的疼痛或壓痛[10],可能表現為耳前疼痛(耳前),或涉及耳朵的疼痛(耳痛)[12]。
- 顳下頜關節發出滴答聲[5]。
- 頭痛,尤其是太陽穴疼痛,[5]由與顳肌相關的肌肉疼痛引起。
磨牙期產生的巨大力量會對咀嚼系統的組成部分產生不利影響,即牙齒、牙周組織以及下頜骨與顱骨(顳下頜關節)的連接。用於移動下巴的咀嚼肌肉也會受到影響,因為對它們進行了超出了正常功能的使用[1]。
牙齒磨損
[編輯]許多出版物將牙齒磨損列為磨牙症的後果,但有些報告稱牙齒磨損和磨牙症之間缺乏正相關關係[5]。由齒對齒接觸引起的齒磨損稱為磨耗。這是磨牙症中最常見的牙齒磨損類型,會影響牙齒的咬合面(咬合面)。磨損的確切位置和模式取決於磨牙是如何發生的,例如,當上下牙的尖牙和門齒通過內側翼肌的作用橫向移動時,會導致牙齒切緣的磨損。要磨門牙,大多數人需要將下頜骨向前傾,除非存在邊到邊的III級切緣關係。患有磨牙症的人也可能會磨掉他們的後牙(後牙),這會磨損咬合面的牙尖。一旦牙齒磨損穿過牙釉質層,暴露的牙本質層就會變得更柔軟,更容易磨損和蛀牙。如果牙齒有足夠的磨損或腐爛,牙齒將被有效削弱,並可能在磨牙時增加的力量下發生斷裂。
內部碎裂是另一種牙齒磨損,被據推測會與磨牙症同時發生,儘管有些人仍然爭論這種牙齒磨損是否是現實[9]。有人說磨削空洞通常發生在牙齒的面側,在頸部區域,時由牙齒在咬合力下彎曲引起的V形缺陷。有人認為,長期用力刷牙可能會引起類似的病變。然而,空洞是V形的事實並不表明損壞是由牙刷的磨損引起的,而且一些磨損空洞發生在牙齦線以下,即在無法受到牙刷磨損區域中,支持了這種牙齒磨損的機制的有效性。 據一些消息來源稱,除了磨損之外,酸蝕還會協同促進一些磨牙時的牙齒磨損[13]。
牙齒活動
[編輯]認為咬合外傷(可能發生在磨牙期)是牙齦炎和牙周炎的致病因素的觀點並未被廣泛接受[14]。有人認為,牙周韌帶可能會通過吸收牙槽嵴的一些骨骼來響應增加的咬合(咬合)力,這可能導致牙齒活動度增加,但是如果咬合力降低,這些變化是可逆的[14]。在咬合負荷期間發生的牙齒移動有時被稱為震顫[1]。人們普遍認為,增加咬合力能夠加快原有牙周炎的進展,但主要的治療方法是控制牙菌斑,而不是複雜的咬合調整[14]。普遍認為,牙齒鬆動和病理性牙齒移位的常見原因是牙周病而不是磨牙症,雖然與磨牙症並發並不常見[1]。
疼痛
[編輯]大多數患有磨牙症的人不會感到疼痛[4]。疼痛的存在或程度不一定與磨牙或咬牙的嚴重程度相關[4]。磨牙症引起的咀嚼肌肉疼痛可以類似運動後的肌肉疼痛[4]。疼痛可能會在下頜角(咬肌)或太陽穴(顳肌)中感覺到,並且可能被描述為頭痛或下頜酸痛。大多數(但不是全部)磨牙症包括咬肌和顳肌群提供的咬合力;但一些人在磨牙時只咬合和磨削門牙,涉及咬肌和顳肌的動作很少。顳下頜關節本身也可能會感到疼痛,通常只在耳朵前方或耳朵內部感覺到疼痛。也可能會出現下頜關節的滴答聲。施加在牙齒上的力大於牙周韌帶的生物學設計的能力,因此可能會導致炎症。牙齒咬起來可能會變得酸痛,此外,牙齒磨損可能會降低保護牙髓的牙釉質和牙本質的絕緣寬度,並導致過敏,例如冷刺激。
磨牙症與顳下頜關節功能障礙(TMD或顳下頜疼痛功能障礙症候群)的關係存在爭議。許多人認為睡眠磨牙症可能是 TMD 疼痛症狀的誘因或促成因素[3][5][7][15]。事實上,TMD 的症狀與磨牙症的症狀重疊[16]。其他人認為 TMD 和磨牙症之間沒有很強的關聯[4]。一項調查可能關係的系統評價得出結論,使用自我報告的磨牙症來判斷磨牙症時,與TMD疼痛呈正相關,而當使用更嚴格的磨牙症診斷標準時,與TMD症狀的關聯要低得多[17]。在嚴重的慢性病例中,磨牙症可導致肌筋膜疼痛症候群和顳下頜關節炎。[需要可靠醫學來源]
病因
[編輯]
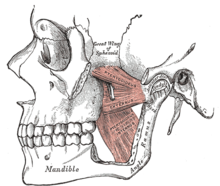

咀嚼肌(顳肌、咬肌、內側和外側翼狀肌)在兩側配對並共同移動下頜骨,下頜骨在顳下頜關節處與顱骨的雙重關節鉸接和滑動。一些肌肉用於抬高下頜骨(閉合嘴巴),其他肌肉也參與橫向(左右)、前伸或後縮運動。咀嚼是一種複雜的神經肌肉活動,可以由潛意識過程或意識過程控制。在沒有磨牙症或其他異常活動的個體中,在清醒期間,清醒除了說話、吞咽或咀嚼時,下巴通常處於靜止狀態,牙齒不接觸。據估計,牙齒每天接觸的時間不到 20 分鐘,主要是在咀嚼和吞咽期間。通常在睡眠期間,隨意肌由於生理性運動停頓而處於不活動狀態,下巴通常是張開的。[18]
一些磨牙症活動是有節奏的,咬合力脈衝為十分之一秒(像是在咀嚼),而有些磨牙症的咬合力脈衝更長,為1到30秒(咬牙)。有些人在沒有明顯橫向運動的情況下咬牙。磨牙症也可以被視為一種肌肉重複性、無意識收縮的障礙。這通常涉及咬肌和顳肌的前部(大外側肌肉咬緊),以及翼外肌,它們是相對較小的雙側肌肉,共同作用以進行側向磨削。
磨牙症的原因在很大程度上是未知的,但普遍認為有多種可能的原因[4][5][19]。磨牙症是一種異常活動,但它究竟代表潛意識習慣還是完全無意識存在爭議。各種已確定的可能致病因素的相對重要性也存在爭議。
覺醒磨牙症被認為通常是半意識的,通常與家庭責任或工作壓力引起的緊張有關[5]。一些研究者認為,在兒童中,磨牙症有時可能代表對耳痛或首次生長出牙齒的反應[20]。清醒磨牙症通常涉及咬牙[5](有時使用術語「清醒咬牙」代替清醒磨牙症)[21],但也可能磨牙[4],並且通常與其他半意識的口腔習慣有關,例如咬臉頰、咬甲癖、心不在焉地咀嚼鋼筆或鉛筆或吐舌(舌頭用力頂著門牙)。
有證據表明,睡眠磨牙症是由與中樞神經系統相關的機制引起的,包括睡眠覺醒和神經遞質異常[1]。這些因素的背後可能是心理社會因素,包括破壞平靜睡眠的白天壓力[1]。睡眠磨牙症的主要特徵是「有節奏的咀嚼肌活動」(RMMA),頻率約為每秒一次,偶爾也會磨牙[22]。已經表明,大多數 (86%) 的睡眠磨牙症發作發生在睡眠覺醒期間[22]。一項研究報告稱,對睡眠磨牙症患者通過感官刺激實驗誘導的睡眠喚醒引發了睡眠磨牙症的發作[23]。睡眠喚醒是睡眠階段深度的突然變化,也可能伴隨心率增加、呼吸變化和肌肉活動,如腿部運動[5]。初步報告表明,睡眠磨牙症的發作可能伴有胃食管反流、食管 pH 值(酸度)降低、吞咽[23]和唾液流量減少[10]。另一份報告表明,睡眠磨牙症發作與仰臥睡姿(面朝上躺著)之間存在聯繫[23]。
中樞神經系統中多巴胺能系統的紊亂也被認為與磨牙症的病因有關[10]。這方面的證據來自對改變多巴胺釋放的藥物(如左旋多巴、苯丙胺或尼古丁)的調節作用的觀察。尼古丁刺激多巴胺的釋放,這被認為可以解釋為什麼與非吸菸者相比,吸菸者的磨牙症發病率是非吸菸者的兩倍[5]。
心理社會因素
[編輯]許多研究報告了磨牙症的顯著心理社會風險因素,特別是壓力大的生活方式。此類證據越來越多,但仍然沒有定論。[5][23][21]有些人認為情緒壓力和焦慮是主要的觸發因素。[24][25]據報道,與沒有磨牙症的人相比,有磨牙症的人對抑鬱、敵意和壓力的反應不同。壓力與清醒磨牙症有更強的關係,但壓力在睡眠磨牙症中的作用不太清楚,有些研究顯示沒有證據表明與睡眠磨牙症有關。[21]然而,與其他兒童相比,患有睡眠磨牙症的兒童的焦慮程度更高[5]。50歲的磨牙症患者更可能是單身且受教育程度較高[23]。也可能涉及與工作相關的壓力和不規律的工作輪班[23]。在有關磨牙症原因的出版物中,人格特徵也經常被討論[23],例如:好鬥、好勝或多動的人格類型[20]。有人認為,壓抑的憤怒或沮喪會導致磨牙症[20]。壓力時期,如考試、喪親之痛、結婚、離婚或搬遷,已被認為會加劇磨牙症。覺醒磨牙症通常發生在專注期間,例如在電腦前工作、開車或閱讀時。動物研究還表明磨牙症和社會心理因素之間存在聯繫。Rosales et al.在實驗中電擊了實驗室老鼠,讓其他老鼠觀看,發現觀看表現出了高水平的類似於磨牙的肌肉活動。他們提出,目睹其他老鼠電擊的老鼠可能處於情緒壓力之下,這可能導致了類似磨牙症的行為[23]。
遺傳因素
[編輯]一些研究表明,睡眠磨牙症可能存在一定程度的遺傳易感性[1]。21-50%的睡眠磨牙症患者的直系家庭成員在兒童時期患有睡眠磨牙症,這表明此症涉及遺傳因素[26],儘管尚未找到遺傳標記[1]。而非睡眠磨牙症者的後代,患有睡眠磨牙症者的後代比沒有磨牙症者的後代或患有清醒磨牙症者的後代更可能患睡眠磨牙症[27]。
藥物和毒品
[編輯]有些人認為某些刺激性藥物,包括處方藥和毒品會引起磨牙症[1],然而其他人認為沒有足夠的證據得出這樣的結論[28]。例子可能包括多巴胺激動劑、多巴胺拮抗劑、三環類抗抑鬱藥、選擇性5-羥色胺再攝取抑制劑、乙醇、古柯鹼和苯丙胺(包含用於治療目的的)[7]。在一些報道的病例中,認為磨牙症是由選擇性5-羥色胺再攝取抑制劑引發的,降低劑量可以解決副作用[15]。其他消息來源指出,關於導致磨牙症的選擇性5-羥色胺再攝取抑制劑的報告很少見,或者只有長期使用才可能發生[29][23]。
具體例子有l-多巴(長期使用時,如在帕金森氏症中)、氟西汀、甲氧氯普胺、鋰、古柯鹼、文拉法辛、西酞普蘭、氟伏沙明、二氧苯丙胺甲撐二氧苯丙胺(MDA)、哌甲酯(用於注意力不足過動症)[28]和Γ-羥基丁酸以及類似的Γ-氨基丁酸誘導類似物如菲尼布特。過度食用咖啡因[28](咖啡、茶或巧克力含有)也可加劇磨牙症。據報道,磨牙症也常與成癮症共病[28]。據報道,毒品搖頭丸與磨牙症有關[28],服用後立即發生並持續數天。因服用搖頭丸磨牙的人比非此種原因磨牙的人的牙齒磨損常常要嚴重得多。
咬合因素
[編輯]咬合被最簡單地定義為「牙齒之間的接觸」[30],是牙齒在咬合和咀嚼過程中的相遇。咬合不正是一個醫學術語,指的是上頜牙齒相對於下頜牙齒的位置不理想,不論上頜與下頜的比例理想還是存在差異時,都可能發生這種情況。相對於下頜。因為普遍會出現某種程度的咬合不正,以至於「理想咬合」的概念受到質疑,它可以被認為是「正常到異常」[1]。咬合干擾可能是指干擾正常咬合路徑的問題,通常用於描述單個牙齒或一組牙齒的位置或形狀的局部問題。過早接觸是指咬合的一部分比其他部分更早,這意味著其餘的牙齒稍後會合或保持張開,例如,形狀略有不同的牙齒(例如牙冠)上的新牙齒修復體或位置到原始牙齒可能會在咬合中過早接觸。偏轉接觸/干涉是對咬合的干擾,改變咬合的正常路徑。偏斜干擾的一個常見例子是上智齒過度萌出,通常是因為下智齒已被拔除或被阻生。在這個例子中,當下頜合攏時,下後牙在其他牙齒之前接觸突出的上智齒,下頜必須向前移動,讓其餘的牙齒相遇。過早接觸和偏轉干擾之間的區別在於後者意味著咬合的活動異常。
過去許多人認為咬合問題是磨牙症的唯一原因[10]。經常有人聲稱,一個人會下意識地、本能地嘗試在干擾區域磨合,以消除干擾並「自我平衡」他們的阻塞。然而,咬合干擾非常普遍,通常不會引起任何問題。目前尚不清楚磨牙症患者是否因為咬牙習慣而傾向於注意到咬合問題,或者這些是否是病情發展的致病因素。特別是在睡眠磨牙症中,沒有證據表明消除咬合干擾對病情有任何影響[27]。完全沒有牙齒的人戴假牙仍然會患磨牙症[4],儘管假牙也經常改變原來的咬合。大多數現代資料表明,磨牙症和咬合因素之間沒有關係,或至多是最小的關係[5][23][15]。一項使用自我報告的磨牙(而不是臨床檢查來檢測磨牙症)數據的研究的結果表明,咬合因素與兒童磨牙症之間可能存在更多關係[5]。然而,由於證據不足和研究設計存在問題,咬合因素在磨牙症中的作用不能完全排除[5]。少數研究人員繼續聲稱,可通過對咬合機制的各種調整治療磨牙症。
可能的相關
[編輯]磨牙症與其他疾病(通常是神經系統或精神疾病)之間的幾種關聯很少被報道,各有不同程度的證據(通常以病例報告的形式)[1][23]。例子包括:
- 粉紅症[9]
- 非典型面痛[27]
- 自閉症[10]
- 腦性麻痺[4][8]
- 睡眠形態紊亂和其他睡眠障礙,如阻塞性睡眠呼吸暫停[23]、鼻鼾[23]、中等日間昏睡[需要可靠醫學來源]和失眠[12]
- 唐氏症候群[4]
- 運動障礙[7]
- 癲癇[23]
- 咽鼓管功能障礙[需要可靠醫學來源]
- 基底核梗塞[23]
- 智能障礙,尤其是兒童的[27]
- 亞急性壞死性腦脊髓病[23]
- 流行性腦膜炎[23]
- 多發性系統退化症[23]
- 嘴及下頷肌張力異常症[31]
- 帕金森氏症[20] (可能是由於長時間引起l-多巴的多巴胺功能障礙導致)[10]
- 蕾特氏症[7]
- 下頜圓枕[9]和頰骨軟骨瘤[32]
- 創傷[23],如腦損傷或昏迷[10]
診斷
[編輯]早期診斷磨牙症是有利的,但也困難。早期診斷可以防止可能發生的損害和對生活質量的不利影響[5]。磨牙症的診斷通常是在臨床上做出的[11],主要基於患者的病史(例如磨削噪音的報告)和典型體徵和症狀的存在,包括牙齒鬆動、牙齒磨損、咬肌肥大、舌頭上的凹痕, 牙齒過敏(可能被誤診為可逆性牙髓炎)、咀嚼肌肉疼痛以及顳下頜關節的滴答聲或絞鎖[5]。問卷可用於在臨床和研究情景下篩查磨牙症.[5]。
對於與其他人住在同一個家庭的磨牙者,磨牙的診斷很簡單:室友或家庭成員會告訴磨牙者該現象。獨居的磨床者同樣可以求助於聲控錄音機。另一方面,為了確認咬合狀態,可以使用相應的設備[33][5][34]。
有人開發了個體牙齒磨損指數,客觀量化個人牙齒磨損的程度,而不受缺失牙齒數量的影響[5]。磨牙症並不是牙齒磨損的唯一原因。牙齒磨損的另一個可能原因是酸蝕,這可能發生在飲用大量酸性液體(如濃縮果汁)的人身上,或者發生在經常嘔吐或反胃酸的人身上,這本身可能因各種原因而發生。人們還表現出與正常功能相關的正常牙齒磨損水平。牙齒磨損的存在僅表明它在過去的某個時間點發生過,並不一定表明牙齒物質的損失正在持續。咬牙但不怎麼磨牙的人也不會出現太多牙齒磨損。咬合夾板通常用於治療磨牙症,但它們也可用於診斷,例如:夜間佩戴一定時間後,觀察夾板有無磨損[5]。
一般來說,睡眠磨牙症患者是由同睡的人告訴之後才尋求醫療或牙科建議的[27]。睡眠磨牙症的診斷通常很簡單,包括排除牙齒疾病、顳下頜關節疾病和癲癇症(例如癲癇)引起的有節奏的下頜運動[27]。這通常涉及牙科檢查,如果懷疑有癲癇症,可能做腦電圖[27]。多項生理睡眠檢查會顯示睡眠期間咬肌和顳肌活動增加[27]。多導睡眠描記術可能涉及腦電圖、肌電圖、心電圖、氣流監測和音視頻記錄。這樣做有助於排除其他睡眠障礙;然而,由於使用睡眠實驗室的費用很高,多導睡眠圖主要與研究相關,而不是與磨牙症的常規臨床診斷相關[5]。
牙齒磨損可能會在常規牙科檢查期間引起人們的注意。對於清醒的磨牙症,大多數人最初通常會否認咬牙和磨牙,因為他們沒有意識到這種習慣。通常,該人可能會在第一次看病後不久再次看病,並報告說他們現在已經意識到這種習慣。
已經有人開發了多種設備[5],旨在客觀地測量磨牙症活動,無論是肌肉活動還是咬合力。它們因在磨牙習慣中引入可能的變化而受到批評,無論是增加還是減少它,因此對自身磨牙活動的代表性很差[5]。這些大多與研究相關,很少用於磨牙症的常規臨床診斷。
ICSD-R診斷標準
[編輯]ICSD-R列出了睡眠磨牙症的診斷標準[27]。最低標準包括以下兩項:
- A. 睡眠時磨牙或咬牙的症狀,以及
- B. 以下一項或多項:
- 牙齒異常磨損
- 磨的聲音
- 下巴肌肉不舒服
以下標準支持診斷:
- C. 多項生理睡眠檢查同時顯示:
- 睡眠時下頜肌肉的活動
- 無相關癲癇活動
- D. 沒有其他醫學或精神障礙(如睡眠相關的癲癇,這可能會導致睡眠期間運動異常)。
- E. 存在其他睡眠障礙(例如阻塞性睡眠呼吸暫停症候群)。
定義的例子
[編輯]中國古代使用「齘齒」表示磨牙。兩千年前《說文解字》對「齘」字的解釋為:「齒相切也。從齒介聲。」(詳見歷史)磨牙症的英文是「Bruxism」,來自希臘語單詞βρύκειν(咬牙、磨牙)[35][36][37],患者稱為「bruxists」或「bruxers」,動作是「to brux」。並沒有對磨牙症廣泛接受的定義[23]。定義的例子包括:
「磨牙症是一種重複性的下頜肌肉活動,其特徵是咬牙或磨牙和/或通過支撐或擠壓下頜骨。磨牙症有兩種不同的晝夜節律表現:它可以發生在睡眠期間(表示為睡眠磨牙症)或清醒期間(表示為清醒磨牙症)。」[38]
「所有形式的磨牙症都需要上下牙齒的咬合面之間的強力接觸。在磨和敲擊時,這種接觸包括下頜運動,發出令人不快的聲音,這通常會喚醒熟睡的伴侶,甚至是睡在相鄰房間的人。另一方面,咬緊(或夾緊)涉及聽不見的、持續的、有力的牙齒接觸,不伴有下頜運動。」[39]
「由於咬肌和顳肌的重複、無意識收縮,下頜和上頜牙齒的非功能性接觸導致牙齒研磨、上下擠壓運動或緊咬。」[31]
「異常磨牙或口腔習慣,包括無意識的有節奏或痙攣性的異常咬牙或磨牙,而不是下頜骨的咀嚼運動,這可能導致咬合創傷。」[5]
按時間分類
[編輯]| 睡眠磨牙症 | 覺醒磨牙症 | |
| 發生時間 | 睡眠時,主要是在睡眠覺醒期間 | 清醒時 |
| 時間-強度關係 | 醒來時疼痛最嚴重,然後慢慢好轉 | 疼痛一整天都在惡化,醒來時可能不會出現 |
| 噪音 | 普遍存在 | 很少存在 |
| 活動 | 咬牙、磨牙 | 通常咬牙,有時咬牙並磨牙 |
| 與壓力的關係 | 不清楚,關係的證據很少 | 有力證據,但不是結論性的 |
| 患病率(一般人群) | 9.7–15.9% | 22.1–31% |
| 性別分布 | 性別分布均等 | 女性居多 |
| 遺傳性 | 一些證據 | 未知 |
磨牙症可以根據異常活動發生的時間細分為睡眠磨牙症或覺醒磨牙症[10]。這是使用最廣泛的分類,因為睡眠磨牙症與覺醒磨牙症的病因通常不同,儘管對牙齒狀況的影響可能相同[27]。治療通常還取決於磨牙症是發生在睡眠期間還是清醒時,例如,對於僅在清醒時磨牙的人來說,在睡眠期間佩戴咬合夾板可能沒有任何益處[4]。有些人甚至認為睡眠磨牙症是一種完全不同的疾病,與清醒磨牙症無關[10]。覺醒磨牙症有時縮寫為AB[5],也稱為「日間磨牙症」[5][27],DB或「白天磨牙症」。睡眠磨牙症有時縮寫為SB[5],也稱為「睡眠相關磨牙症」[27],「夜間磨牙症」[27]。根據國際睡眠障礙分類修訂版(ICSD-R),術語「睡眠磨牙症」是最合適的,因為這種類型發生在睡眠期間,而不是與一天中的特定時間相關聯,即如果一個人患有睡眠磨牙症是白天睡覺,晚上保持清醒,那麼這種情況不會發生在夜間,而是在白天發生[27]。ICDS-R 將睡眠磨牙症定義為「一種以睡眠時磨牙或咬牙為特徵的刻板運動障礙」[27],將其歸類為異睡症。然而,第二版 (ICSD-2) 將磨牙症重新歸類為「與睡眠相關的運動障礙」而不是異睡症[10]。
按原因分類
[編輯]如果磨牙症與任何其他醫療狀況無關,也可分為原發性磨牙症(也稱為「病因不明磨牙症」)和繼發性磨牙症[10]。繼發性磨牙症包括醫源病原因,例如處方藥的副作用。另一個參考資料將磨牙症的原因分為三組,即中樞或病理生理因素、心理社會因素和外圍因素[5]。世界衛生組織《國際疾病分類》第10版沒有「磨牙症」的條目,而是將「磨牙症」列在身心性疾病之下[41]。將磨牙症描述為純粹的軀體形式障礙並不能反映現代主流觀點(參見原因病因)。
按嚴重程度分類
[編輯]ICSD-R描述了三種不同嚴重程度的睡眠磨牙症。輕度:並非每晚發生,沒有牙齒損傷或心理社會障礙;中度:每晚發生,心理社會功能輕度受損;中度:每晚發生,牙齒受損、顳下頜關節紊亂和其他身體損傷,以及嚴重的社會心理障礙[27]。
按持續時間分類
[編輯]ICSD-R還根據病情存在的持續時間描述了三種不同類型的睡眠磨牙症。急性:持續時間不到一周;亞急性,持續一周以上不到一個月;慢性的,持續一個月以上[27]。
治療
[編輯]磨牙症的治療圍繞修復已經發生的牙齒損傷,並且通過一種或多種的方法試圖防止進一步的損傷和控制症狀,但沒有被廣泛接受的最佳治療方法。由於磨牙症不會危及生命[5],並且幾乎沒有證據表明任何治療的有效性[6],建議僅使用可逆且發病風險低的保守治療[4]。在清醒和睡眠磨牙症中描述的主要治療方法如下所述。
牙齒治療
[編輯]如果磨牙症嚴重,會導致嚴重的牙齒磨損,有時會使牙齒修復體(牙冠、填充物等)損壞或丟失,有時會反覆出現[1][3]。因此,大多數牙醫更願意讓磨牙症患者的牙科治療非常簡單,並且只在必要時進行,因為從長遠來看,任何牙科工作都可能失敗[1]。植牙、牙冠[42]和複雜牙橋在磨牙症患者中相對禁忌[1]。對於牙冠,修復體的強度變得更加重要,有時以美觀為代價,如全覆蓋金牙冠具有一定程度的柔韌性,也涉及較少去除(因此較少削弱)下面的天然牙齒,可能比其他主要是為了美觀而不是耐久性為目的的牙冠更合適。門牙上的瓷貼面特別容易損壞,有時牙冠會因咬合磨損而穿孔[1]。
牙套和咬合夾板
[編輯]用於治療磨牙症的咬合夾板(也稱為牙科護具)通常由牙醫和牙科專家開具處方使用。使用它們的支持者聲稱有很多好處,但是當在對此問題的證據進行批判性地系統性綜述時,沒有足夠的證據表明咬合夾板對睡眠磨牙症有效[43]。此外,咬合夾板可能對清醒磨牙症無效[4],因為它們往往只在睡眠時佩戴。然而,咬合夾板在減少可能伴隨磨牙症的牙齒磨損方面可能有一些好處[10],但是是通過機械保護牙齒而不是減少磨牙活動本身。在少數情況下,咬合夾板可能會使睡眠磨牙症變得更糟。一些患者會帶有磨損孔的夾板複診,要麼是因為磨牙症加重,要麼不受夾板存在的影響。當齒對齒可以通過夾板中的孔進行接觸時,它不能提供防止牙齒磨損的保護,需要更換。
根據適合部分或全部牙齒,咬合夾板分為部分或全覆蓋夾板。它們通常由塑料(例如丙烯酸鹽聚合物)製成,可以是硬的也可以是軟的。下部器具可以單獨佩戴,也可以與上部器具結合佩戴。通常,具有敏感嘔吐反射的人對較低的夾板耐受度較強。佩戴夾板的另一個問題可能是刺激唾液流動,因此一些人建議在睡前 30 分鐘左右開始佩戴夾板,以免導致入睡困難。作為對磨牙症中過敏牙齒的附加措施,最初使用時,可以在夾板內使用脫敏牙膏(例如含有氯化鍶),使材料整夜與牙齒接觸。這可以持續到牙齒只有正常水平的敏感性,但應該記住,對熱刺激的敏感性也是牙髓炎的症狀,並且可能表明存在蛀牙而不僅僅是牙齒過敏。
夾板還可以通過允許上下頜易於相對於彼此移動來減少肌肉拉傷。治療目標包括:限制磨牙模式以避免損傷顳下頜關節;通過最小化牙齒位置的逐漸變化來穩定咬合,防止牙齒損傷,並通過檢查夾板表面的標記揭示磨牙症的程度和模式。牙套通常需要長期每晚睡眠期間佩戴。然而,用於此目的的咬合夾板(牙科護具)的一個薈萃分析得出結論「沒有足夠的證據表明咬合夾板對治療睡眠磨牙症有效。」[44]
重新定位夾板旨在改變患者的咬合或咬合[需要可靠醫學來源]。這種裝置的功效存在爭議。一些作者提出,長期使用護齒器和重新定位夾板會導致不可逆轉的併發症。使用這些類型的設備進行的隨機對照試驗通常沒有顯示出優於其他療法的益處[45][46][47]。另一種部分夾板是NTI-tss咬合板。該夾板僅卡在門牙上。從理論上講,主要是通過降低咬合力來防止組織損傷,這種咬合力試圖將頜正常閉合,使下門牙向前扭轉。目的是讓大腦將神經感覺解釋為不受歡迎的,自動和下意識地減少咬緊力。然而,NTI-TSS裝置可能會用作Dahl矯治器,使後牙脫離咬合併導致其過度萌出,使咬合紊亂(即可能導致牙齒移動位置)。如果設備佩戴時間過長,則更有可能出現這種情況,這就是為什麼NTI類型的設備僅設計用於夜間使用,並建議進行持續跟進治療的原因。[來源請求]
止鼾器(通常用於治療睡眠性睡眠呼吸暫停)可以減少睡眠磨牙症,儘管它的使用可能與不適有關[48]。
在銳舞中,據報道,使用毒品搖頭丸會導致磨牙症。服用搖頭丸的人跳舞時通常會使用安撫奶嘴、棒棒糖或口香糖減少對牙齒的傷害並防止下頜疼痛[49]。磨牙症被認為是「冰毒口」的促成因素之一,這種情況可能與長期使用甲基丙胺有關[50]。
社會心理干預
[編輯]鑑於清醒磨牙症和社會心理因素之間的強關聯(睡眠磨牙症和心理社會因素之間的關係尚不清楚),心理社會干預的作用可能被認為是控制的關鍵。因此,最簡單形式的治療是安慰患者:磨牙症並不是嚴重的疾病,這可能會減輕壓力[4]。
臨床醫生應提供睡眠衛生教育,並對磨牙症(定義、原因和治療方案)進行清晰而簡短的解釋[51]。尚未發現放鬆和減壓可以減輕磨牙症症狀,但可以給患者帶來幸福感[52]。一項研究報告了催眠治療後,磨牙和肌電活動減少[53]。
其他干預措施包括放鬆技巧、壓力管理、行為矯正、習慣逆轉和催眠(自我催眠或接受催眠治療師地治療)[4]。一些人推薦使用認知行為療法來治療磨牙症[54]。在許多情況下,可以通過使用提醒地手段來減少清醒磨牙症。結合方法表,這也有助於評估磨牙症在哪些情況下最普遍[55]。
藥物治療
[編輯]許多不同的藥物被用於治療磨牙症[10],包括苯二氮䓬類、抗驚厥藥、Β受體阻滯劑、多巴胺劑、抗抑鬱藥、 肌肉鬆弛劑等。然而,幾乎沒有證據表明它們各自的功效、相對的功效和相對於安慰劑的功效[來源請求]。一項系統性綜述調查了2014年發表的睡眠磨牙症藥物治療的證據(藥物療法),發現「關於藥物療法對治療睡眠磨牙症的有效性的證據不足。」[56]
治療睡眠磨牙症的具體藥物有氯硝西泮[57]、l-多巴[57]、阿米替林[57]、溴隱亭[57]、培高利特、可樂定、普萘洛爾和色氨酸,有的沒有效果,有的初步效果不錯;然而,有人建議在提出任何基於證據的臨床建議之前需要進一步的安全測試[10]。當磨牙症與治療抑鬱症時使用選擇性5-羥色胺再攝取抑制劑有關時,已有報道添加丁螺環酮可解決副作用[15]。也有人認為,對於磨牙症患者,三環類抗抑鬱藥優於選擇性5-羥色胺再攝取抑制劑,並且可能有助於緩解疼痛[29]。
肉毒桿菌毒素
[編輯]肉毒桿菌毒素 (BoNT) 被用作治療磨牙症[29]。然而,只有一個隨機對照試驗報告說肉毒毒素可以減輕肌筋膜疼痛症狀[31]。這項科學研究是基於30名磨牙症患者接受BoNT注射到咀嚼肌中,而對照組的磨牙症患者接受了安慰劑注射治療[31]。通常需要對更大的隊列進行多次試驗才能對治療的療效下任何明確的結論。 2013年,一項進一步的隨機對照試驗開始研究BoNT治療磨牙症[31]。關於這種磨牙症治療的安全性和長期隨訪的信息也很少[10]。
肉毒桿菌毒素通過抑制神經肌肉接頭處的神經膽鹼釋放引起肌肉麻痹/萎縮[15]。BoNT注射用於治療磨牙症,其理論是毒素的稀釋溶液會使肌肉部分麻痹,並降低肌肉用力咬合和磨削下頜的能力,同時旨在保留足夠的肌肉功能以進行正常的活動,如說話和進食。這種治療通常包括對咬肌和顳肌進行五到六次注射,很少注射到翼外肌(考慮到可能降低吞咽能力的風險),每側注射幾分鐘。第二天效果可能會很明顯,它們可能會持續大約三個月。偶爾,可能會發生不良反應,例如瘀傷,但這種情況非常罕見。所用毒素的劑量因人而異,咀嚼肌肉較強的人可能需要更高的劑量。隨著暫時性和部分性肌肉麻痹,可能會出現廢用性萎縮,這意味著下一步所需的劑量可能會更小,或者效果持續的時間長度可能會增加[來源請求]。
生物反饋
[編輯]生物反饋是指通過過程或設備讓人意識到並改變生理活動,以改善健康。雖然生物反饋的證據尚未針對清醒磨牙症進行測試,但最近有證據表明生物反饋在小對照組夜間磨牙症的管理中有效[5][58]。相關肌肉群的肌電圖監測設備在咬牙和磨牙期間與自動響鈴相關聯,已為治療清醒磨牙症開處方使用。也有研究描述了在睡眠磨牙症中,施加帶有膠囊的牙科器具,當施加足夠的力時會破裂並釋放刺激味覺的東西,這會將人從睡眠中喚醒以防止磨牙症發作[39]。 「尚未進行大規模、雙盲、實驗來證實這種方法的有效性。」[34]
咬合調整/重組
[編輯]作為簡單地被動修復牙齒損傷並符合現有咬合方案的替代方案,有時一些牙醫會嘗試重新組織咬合,相信這可以重新分配力量並減少對牙列造成的損傷量。有時被稱為「咬合康復」或「咬合平衡」[5],這可能是一個複雜的程序,這些技術的支持者在所涉及的大多數方面存在很大分歧,包括適應症和目標。它可能涉及齒顎矯正學、修復牙科甚至是正顎手術。一些人批評這些咬合重組沒有證據基礎,並且會在已經由磨牙症造成的損害基礎上再對牙列造成不可逆轉的損害[5]。
流行病學
[編輯]報告的磨牙症流行病學數據存在很大差異,這主要是由於這些研究的定義、診斷和研究方法不同。例如一些研究使用自我報告的磨牙症作為磨牙症的衡量標準,並且由於許多磨牙症患者不了解他們的習慣,因此自我報告的磨牙和咬牙習慣可能無法衡量真實患病率[5]。
ICSD-R指出,85-90%的普通人群在他們一生中的某個階段存在一定程度的磨牙行為,儘管只有5%會發展為臨床狀況[27]。一些研究報告稱,清醒磨牙症對女性的影響比男性更常見[5],而男性和女性受到睡眠磨牙症的影響相同[27][26]。
據報道,在兒童與成人中,磨牙症一樣常見。睡眠磨牙症可能早在出生後的第一年就發生——在第一顆牙齒(乳門牙)長出口腔後,兒童的總體患病率約為 14-20%[26]。ICSD-R 指出,超過50%的正常嬰兒可能會出現睡眠磨牙症[27]。睡眠磨牙症通常發生在青春期,在18至29歲的人群中的患病率約為13%[26]。據報道,成年人的總體患病率為8%,60歲以上的人患病的可能性較小,患病率降至3%左右[26]。
2013年對磨牙症流行病學報告的系統性綜述得出結論,清醒磨牙症的患病率約為22.1-31%,睡眠磨牙症的患病率約為9.7-15.9%,而磨牙症的總體患病率約為8-31.4%。該綜述還得出結論,總體而言,磨牙症對男性和女性的影響相同,對老年人的影響較少[2]。
歷史
[編輯]兩千年前,東漢許慎《說文解字》有對「齘」字的記載:「齒相切也。從齒介聲。」[59]
610年,巢元方等著《巢氏諸病源候總論》對齘齒候的記載如下:「齘齒者,是睡眠而相磨切也。此由血氣虛,風邪客於牙車筋脈之間,故因睡眠氣息喘而邪動,引其筋脈,故上下齒相磨切有聲,謂之齘齒。」[60]
978年,北宋王懷隱等奉敕編纂的《太平聖惠方》記載有《治齘齒諸方》[61][62],對齘齒解釋為「夫齘齒者,是睡中而齒相切也,皆由血氣虛,風邪客於牙車筋脈之間,故因喘息,而風邪動引其筋脈,故上下齒相切也。」並附有三個藥方:
治睡中齘齒,宜服羌活散方
羌活 地骨皮 防風 去蘆頭 酸棗仁 蔓荊子 杏仁 湯浸去皮尖以上各一兩 生地黃 三兩
右件藥,擣篩爲散,每用半兩,以水一大盞,酒一盞,煎至一盞,去滓,食後溫服。
治風邪客於牙車,睡中齘齒,升麻散
川升麻 一兩 當歸 半兩 防風 半兩去蘆頭 藁本 半兩 杏仁 一分湯浸去皮尖雙仁麩炒微黃 酸棗仁 一分 細辛 一分 白芷 一分 芎藭 一分
右件藥,擣細羅爲散,每用一錢,以綿裹,常含嚥津。
治睡中齘齒方
右密取患人臥薦下塵一捻,納口中,勿令知之,即止。
近代西方對磨牙症的研究是一百多年前開始的。1907年瑪麗·皮特凱維奇創造了法語「La bruxomanie」(磨牙癖)一詞[5]。1931年,弗羅曼將此症英文名定名為「bruxism」(磨牙症)[10]。最近的醫學出版物有時會使用「bruxomania」(磨牙癖)一詞特指清醒時發生的磨牙症;然而,這個術語可以被認為是歷史性的,現代的用語是「awake bruxism」(清醒磨牙症)或「diurnal bruxism」(晝夜磨牙症)。對磨牙症的研究類型隨著時間的推移而發生了變化。總體而言,1966年至2007年間,發表的大部分研究都集中在咬合調整和口腔夾板上。研究中的行為方法從1966-86年期間超過60%的出版物下降到1997-2007年期間的約10%[6]。在1960年代,一位名叫Sigurd Peder Ramfjord的牙周病學家支持咬合因素導致磨牙症的理論[63]。幾代的牙醫在當時關於咬合的著名教科書中接受了這種觀念的教育,但是消除咬合干擾的治療仍然不能令人滿意。很多牙醫仍然認為認為咬合和磨牙症密切相關,但是大多數研究人員現在反對將咬合不正作為主要病因,支持磨牙症多因素的生物心理社會模型。
社會與文化
[編輯]人類和其他動物通常會通過咬牙表示憤怒、敵意或沮喪。人們認為,在人類中,咬牙可能是一種將牙齒作為武器展示的進化本能,目的是威脅對手或捕食者。「咬牙切齒」或英語「to grit one's teeth」用於表示憤怒地磨牙或咬牙或接受困難或不愉快的情況並以堅定的方式處理它[64]。
《聖經》《舊約》[65]和《新約》都多次提到「切齒」,其中「哀號和切齒」一詞描述了一個想像中的國王認為在他兒子的婚禮場地外面的黑暗中正在發生的事情。(Template:Biblesource)
中國諺語將咬牙與社會心理學因素聯繫在一起:「男孩咬牙,恨家不起;女孩咬牙,恨媽不死。」[66]
在大衛·林奇1977年電影《橡皮頭》中,亨利·斯賓塞的搭檔(「瑪麗X」)在睡夢中輾轉反側,下巴猛烈地咬在一起,發出很大的噪音,描繪了睡眠磨牙症。在史蒂芬·金1988年的小說《敲門磚》中,主角芭比·安德森的妹妹也有磨牙症。在2000年的電影《迷上癮》中,莎拉·戈德法伯一角色(艾倫·鮑絲汀飾)開始服用安非他明類減肥藥,患上了磨牙症。在2005年改編自盎格魯撒克遜詩歌《貝奧武夫》的現代電影《貝奧武夫與怪獸格蘭戴爾》中,女巫塞爾瑪告訴貝奧武夫巨魔的名字Grendel的意思是「磨牙者」,並說「他有惡夢」,這可能暗指格倫德爾在孩提時目睹了父親在赫羅斯加國王之手下的慘死。Geats(獵殺巨魔的戰士)則將這個名字翻譯為「男人的骨頭研磨機」來妖魔化他們的獵物。在喬治·R·R·馬丁的《冰與火之歌》系列中,史坦尼斯·拜拉席恩國王經常磨牙,聲音大到可以在「半個城堡外」聽到。
參考資料
[編輯]- ^ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 1.13 1.14 1.15 Wassell R, Naru A, Steele J, Nohl F. Applied occlusion. London: Quintessence Editions. 2008: 26–30. ISBN 978-1-85097098-9.
- ^ 2.0 2.1 2.2 Manfredini D, Winocur E, Guarda-Nardini L, Paesani D, Lobbezoo F. Epidemiology of bruxism in adults: a systematic review of the literature. Journal of Orofacial Pain. 2013, 27 (2): 99–110. PMID 23630682. doi:10.11607/jop.921
 .
.
- ^ 3.0 3.1 3.2 3.3 Tyldesley WR, Field A, Longman L. Tyldesley's Oral medicine 5th. Oxford: Oxford University Press. 2003: 195. ISBN 978-0192631473.
- ^ 4.00 4.01 4.02 4.03 4.04 4.05 4.06 4.07 4.08 4.09 4.10 4.11 4.12 4.13 4.14 4.15 Cawson RA, Odell EW, Porter S. Cawsonś essentials of oral pathology and oral medicine. 7th. Edinburgh: Churchill Livingstone. 2002: 6,566,364,366. ISBN 978-0443071065.
- ^ 5.00 5.01 5.02 5.03 5.04 5.05 5.06 5.07 5.08 5.09 5.10 5.11 5.12 5.13 5.14 5.15 5.16 5.17 5.18 5.19 5.20 5.21 5.22 5.23 5.24 5.25 5.26 5.27 5.28 5.29 5.30 5.31 5.32 5.33 5.34 5.35 5.36 5.37 Shetty S, Pitti V, Satish Babu CL, Surendra Kumar GP, Deepthi BC. Bruxism: a literature review. Journal of Indian Prosthodontic Society. September 2010, 10 (3): 141–8. PMC 3081266
 . PMID 21886404. doi:10.1007/s13191-011-0041-5.
. PMID 21886404. doi:10.1007/s13191-011-0041-5.
- ^ 6.0 6.1 6.2 Lobbezoo F, van der Zaag J, van Selms MK, Hamburger HL, Naeije M. Principles for the management of bruxism. Journal of Oral Rehabilitation. July 2008, 35 (7): 509–23. PMID 18557917. doi:10.1111/j.1365-2842.2008.01853.x.
- ^ 7.0 7.1 7.2 7.3 7.4 7.5 7.6 7.7 Scully, Crispian. Oral and maxillofacial medicine : the basis of diagnosis and treatment 2nd. Edinburgh: Churchill Livingstone. 2008: 291, 292, 343, 353, 359, 382. ISBN 9780443068188.
- ^ 8.0 8.1 8.2 8.3 8.4 Heasman P (editor). Master Dentistry Vol I: Restorative dentistry, paediatric dentistry and orthodontics 2nd. Edinburgh: Churchill Livingstone. 2008: 177. ISBN 9780443068959.
- ^ 9.0 9.1 9.2 9.3 Neville BW, Damm DD, Allen CA, Bouquot JE. Oral & maxillofacial pathology 2nd. Philadelphia: W.B. Saunders. 2002: 21,58,59,173. ISBN 978-0721690032.
- ^ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 10.11 10.12 10.13 10.14 10.15 10.16 10.17 10.18 10.19 10.20 10.21 10.22 10.23 10.24 10.25 Macedo, Cristiane R; Machado MAC; Silva AB; Prado GF. MacEdo, Cristiane R , 編. Pharmacotherapy for sleep bruxism. Cochrane Database of Systematic Reviews. 21 January 2009. doi:10.1002/14651858.CD005578.
- ^ 11.0 11.1 Kalantzis A, Scully C. Oxford handbook of dental patient care, the essential guide to hospital dentistry. 2nd. New York: Oxford University Press. 2005: 332. ISBN 9780198566236.
- ^ 12.0 12.1 Bruxism. 美國國家醫學圖書館. 28 April 2008 [11 June 2009]. (原始內容存檔於2009-05-15).
- ^ Pettengill CA. Interaction of dental erosion and bruxism: the amplification of tooth wear. Journal of the California Dental Association. April 2011, 39 (4): 251–6. PMID 21675679.
- ^ 14.0 14.1 14.2 Davies SJ, Gray RJ, Linden GJ, James JA. Occlusal considerations in periodontics. British Dental Journal. December 2001, 191 (11): 597–604. PMID 11770945. doi:10.1038/sj.bdj.4801245a.
- ^ 15.0 15.1 15.2 15.3 15.4 Greenberg MS, Glick M. Burket's oral medicine diagnosis & treatment 10th. Hamilton, Ont.: BC Decker. 2003: 87,88,90–93,101–105. ISBN 978-1550091861.
- ^ De Meyer MD, De Boever JA. [The role of bruxism in the appearance of temporomandibular joint disorders]. Revue Belge de Médecine Dentaire. 1997, 52 (4): 124–38. PMID 9709800 (法語).
- ^ Manfredini D, Lobbezoo F. Relationship between bruxism and temporomandibular disorders: a systematic review of literature from 1998 to 2008. Oral Surgery, Oral Medicine, Oral Pathology, Oral Radiology, and Endodontics. June 2010, 109 (6): e26–50. PMID 20451831. doi:10.1016/j.tripleo.2010.02.013.
- ^ Kato T, Thie NM, Huynh N, Miyawaki S, Lavigne GJ. Topical review: sleep bruxism and the role of peripheral sensory influences. Journal of Orofacial Pain. 2003, 17 (3): 191–213. PMID 14520766.
- ^ Lobbezoo F, Naeije M. Bruxism is mainly regulated centrally, not peripherally. Journal of Oral Rehabilitation. December 2001, 28 (12): 1085–91. PMID 11874505. S2CID 16681579. doi:10.1046/j.1365-2842.2001.00839.x.
- ^ 20.0 20.1 20.2 20.3 Bruxism/Teeth grinding. 梅奧醫院. 19 May 2009 [11 June 2009]. (原始內容存檔於2009-07-25).
- ^ 21.0 21.1 21.2 Manfredini D, Lobbezoo F. Role of psychosocial factors in the etiology of bruxism. Journal of Orofacial Pain. 2009, 23 (2): 153–66. PMID 19492540.
- ^ 22.0 22.1 Lavigne GJ, Huynh N, Kato T, et al. Genesis of sleep bruxism: motor and autonomic-cardiac interactions. Archives of Oral Biology. April 2007, 52 (4): 381–4. PMID 17313939. doi:10.1016/j.archoralbio.2006.11.017.
- ^ 23.00 23.01 23.02 23.03 23.04 23.05 23.06 23.07 23.08 23.09 23.10 23.11 23.12 23.13 23.14 23.15 23.16 23.17 23.18 23.19 Lobbezoo F, Van Der Zaag J, Naeije M. Bruxism: its multiple causes and its effects on dental implants - an updated review. Journal of Oral Rehabilitation. April 2006, 33 (4): 293–300. PMID 16629884. doi:10.1111/j.1365-2842.2006.01609.x
 .
.
- ^ Poveda Roda R, Bagan JV, Díaz Fernández JM, Hernández Bazán S, Jiménez Soriano Y. Review of temporomandibular joint pathology. Part I: classification, epidemiology and risk factors (PDF). Medicina Oral, Patología Oral y Cirugía Bucal. August 2007, 12 (4): E292–8 [2021-06-04]. PMID 17664915. (原始內容存檔 (PDF)於2013-09-27).
- ^ Sutin, Angelina R.; Terracciano, Antonio; Ferrucci, Luigi; Costa, Paul T. Teeth Grinding: Is Emotional Stability related to Bruxism?. Journal of Research in Personality. 2010, 44 (3): 402–405. ISSN 0092-6566. PMC 2934876
 . PMID 20835403. doi:10.1016/j.jrp.2010.03.006.
. PMID 20835403. doi:10.1016/j.jrp.2010.03.006.
- ^ 26.0 26.1 26.2 26.3 26.4 Macedo CR, Silva AB, Machado MA, Saconato H, Prado GF. Occlusal splints for treating sleep bruxism (tooth grinding). The Cochrane Database of Systematic Reviews. 2007, (4): CD005514. PMID 17943862. doi:10.1002/14651858.CD005514.pub2.
- ^ 27.00 27.01 27.02 27.03 27.04 27.05 27.06 27.07 27.08 27.09 27.10 27.11 27.12 27.13 27.14 27.15 27.16 27.17 27.18 27.19 International classification of sleep disorders, revised: Diagnostic and coding manual. (PDF). Chicago, Illinois: American Academy of Sleep Medicine, 2001. [16 May 2013]. (原始內容 (PDF)存檔於26 July 2011).
- ^ 28.0 28.1 28.2 28.3 28.4 Winocur E, Gavish A, Voikovitch M, Emodi-Perlman A, Eli I. Drugs and bruxism: a critical review. Journal of Orofacial Pain. 2003, 17 (2): 99–111. PMID 12836498.
- ^ 29.0 29.1 29.2 Buescher JJ. Temporomandibular joint disorders. American Family Physician. November 2007, 76 (10): 1477–82 [2021-06-04]. PMID 18052012. (原始內容存檔於2020-06-02).
- ^ Davies S, Gray RM. What is occlusion?. British Dental Journal. September 2001, 191 (5): 235–8, 241–5. PMID 11575759. doi:10.1038/sj.bdj.4801151a.
- ^ 31.0 31.1 31.2 31.3 31.4 Persaud R, Garas G, Silva S, Stamatoglou C, Chatrath P, Patel K. An evidence-based review of botulinum toxin (Botox) applications in non-cosmetic head and neck conditions. JRSM Short Reports. February 2013, 4 (2): 10. PMC 3591685
 . PMID 23476731. doi:10.1177/2042533312472115.
. PMID 23476731. doi:10.1177/2042533312472115.
- ^ Mehra P; D'Innocenzo R. Manual of Minor Oral Surgery for the General Dentist. John Wiley & Sons. 18 May 2015: 300 [2021-06-04]. ISBN 978-1-118-93843-0. (原始內容存檔於2020-01-25).
- ^ Kanji Onodera, Toshimi Kawagoe, Kenichi Sasaguri, Cynthia Protacio-Quismundo, Sadao Sato. The use of a bruxChecker in the evaluation of different grinding patterns during sleep bruxism. (Clinical report). Cranio: The Journal of Craniomandibular Practice. 2006, 24 (4): 292–299. PMID 17086859. S2CID 41480506. doi:10.1179/crn.2006.045.
- ^ 34.0 34.1 Nissani, Moti. A bibliographical survey of bruxism with special emphasis on non-traditional treatment modalities. Journal of Oral Science. 2001, 43 (2): 73–83 [2021-06-04]. PMID 11515601. doi:10.2334/josnusd.43.73
 . (原始內容存檔於2017-08-04).
. (原始內容存檔於2017-08-04).
- ^ Bruxism Origin. dictionary.com. [13 July 2015]. (原始內容存檔於2015-09-10).
- ^ Harper, Douglas. bruxism. Online Etymology Dictionary.
- ^ βρύκειν. Liddell, Henry George; Scott, Robert; A Greek–English Lexicon at the Perseus Project.
- ^ Lobbezzo, F. Bruxism defined and graded: an international consensus. Journal of Oral Rehabilitation. 2013, 40 (1): 2–4. PMID 23121262. doi:10.1111/joor.12011.
- ^ 39.0 39.1 Nissani, M. A Taste-Based Approach to the Prevention of Bruxism. Applied Psychophysiology and Biofeedback. 2000, 25 (1): 43–54. PMID 10832509. S2CID 32738976. doi:10.1023/A:1009585422533.
- ^ Lerche, Olivia. Grinding your teeth? Expert reveals the long term damage you could be causing. 23 September 2016 [2021-06-04]. (原始內容存檔於2016-10-12).
- ^ International Classification of Diseases – 10th revision. World Health Organization. [18 May 2013]. (原始內容存檔於2014-11-02).
- ^ Wang, Rao-Rao; Lu, Cheng-Lin; Wang, Gang; Zhang, Dong-Sheng. Influence of cyclic loading on the fracture toughness and load bearing capacities of all-ceramic crowns. International Journal of Oral Science. 13 December 2013, 6 (2): 99–104. ISSN 2049-3169. PMC 5130053
 . PMID 24335786. doi:10.1038/ijos.2013.94.
. PMID 24335786. doi:10.1038/ijos.2013.94.
- ^ Macedo, Cristiane R; Silva, Ademir B; Machado, Marco Antonio C; Saconato, Humberto; Prado, Gilmar F. Occlusal splints for treating sleep bruxism (tooth grinding). Cochrane Database of Systematic Reviews. 2007, (4): CD005514. ISSN 1465-1858. PMID 17943862. doi:10.1002/14651858.CD005514.pub2.
- ^ Jagger R. The effectiveness of occlusal splints for sleep bruxism. Evidence-based Dentistry. 2008, 9 (1): 23. PMID 18364692. doi:10.1038/sj.ebd.6400569
 .
.
- ^ Hylander, William L.; Laskin, Daniel M.; Greene, Charles B. Temporomandibular disorders an evidence-based approach to diagnosis and treatment. Chicago: Quintessence Pub. 2006: 377–90. ISBN 978-0-86715-447-4.
- ^ Dao TT, Lavigne GJ. Oral splints: the crutches for temporomandibular disorders and bruxism?. Critical Reviews in Oral Biology and Medicine. 1998, 9 (3): 345–61. CiteSeerX 10.1.1.548.8929
 . PMID 9715371. doi:10.1177/10454411980090030701.
. PMID 9715371. doi:10.1177/10454411980090030701.
- ^ Widmalm SE. Use and abuse of bite splints. Compendium of Continuing Education in Dentistry. March 1999, 20 (3): 249–54, 256, 258–9; quiz 260. PMID 11692335.
- ^ Huynh N, Manzini C, Rompré PH, Lavigne GJ. Weighing the potential effectiveness of various treatments for sleep bruxism. Journal of the Canadian Dental Association. October 2007, 73 (8): 727–30 [2021-06-04]. PMID 17949541. (原始內容存檔於2014-08-26).
- ^ Ecstasy on CESAR. Center for Substance Abuse Research (CESAR), at the University of Maryland at College Park. [17 May 2013]. (原始內容存檔於7 May 2013).
- ^ Hamamoto, DT; Rhodus, NL. Methamphetamine abuse and dentistry.. Oral Diseases. January 2009, 15 (1): 27–37. PMID 18992021. doi:10.1111/j.1601-0825.2008.01459.x.
- ^ Lavigne, Gilles; Manzini, Christiane; Huynh, Nelly T., Sleep Bruxism, Principles and Practice of Sleep Medicine (Elsevier), 2011: 1128–1139, ISBN 9781416066453, doi:10.1016/b978-1-4160-6645-3.00099-2
- ^ Pierce, C.J.; Gale, E.N. A Comparison of Different Treatments for Nocturnal Bruxism. Journal of Dental Research. March 1988, 67 (3): 597–601. ISSN 0022-0345. PMID 3170898. S2CID 27016069. doi:10.1177/00220345880670031501.
- ^ Clarke, J. H.; Reynolds, P. J. Suggestive Hypnotherapy for Nocturnal Bruxism: A Pilot Study. American Journal of Clinical Hypnosis. April 1991, 33 (4): 248–253. ISSN 0002-9157. PMID 2024617. doi:10.1080/00029157.1991.10402942.
- ^ van der Meulen MJ, Lobbezoo F, Naeije M. Behandeling van bruxisme. De psychologische benadering [Role of the psychologist in the treatment of bruxism]. Nederlands Tijdschrift voor Tandheelkunde. July 2000, 107 (7): 297–300 [2021-06-04]. PMID 11385786. (原始內容存檔於2014-08-22) (荷蘭語).
- ^ Downloads – Selbstbeobachtung. 22 November 2015 [2021-06-04]. (原始內容存檔於2017-07-29) (德語).
- ^ Macedo CR, Macedo EC, Torloni MR, Silva AB, Prado GF. Pharmacotherapy for sleep bruxism. Cochrane Database of Systematic Reviews 2014, Issue 10. Art. No.: CD005578. DOI: 10.1002/14651858.CD005578.pub2.
- ^ 57.0 57.1 57.2 57.3 Machado, Eduardo; Machado, Patricia; Cunali, Paulo Afonso; Dal Fabbro, Cibele. Sleep bruxism: Therapeutic possibilities based in evidences (PDF). Dental Press Journal of Orthodontics. 2011, 16 (2): 58–64 [21 December 2013]. doi:10.1590/S2176-94512011000200008
 . (原始內容 (PDF)存檔於24 December 2013).
. (原始內容 (PDF)存檔於24 December 2013).
- ^ Wu, G. Efficacy of biofeedback therapy via a mini wireless device on sleep bruxism contrasted with occlusal splint: a pilot study. J Biomed Res. 2015, 29 (2): 160–8. PMC 4389117
 . PMID 25859272. doi:10.7555/JBR.28.20130145.
. PMID 25859272. doi:10.7555/JBR.28.20130145.
- ^
 說文解字 第二卷. 維基文庫 (中文).
說文解字 第二卷. 維基文庫 (中文).
- ^
 巢氏諸病源候總論 卷二十九. 維基文庫 (中文).
巢氏諸病源候總論 卷二十九. 維基文庫 (中文).
- ^ 太平聖惠方 卷34. [2021-06-06]. (原始內容存檔於2021-06-14).
- ^
 普濟方 巻六十八. 維基文庫 (中文).
普濟方 巻六十八. 維基文庫 (中文).
- ^ Behr, Michael; Hahnel, Sebastian; Faltermeier, Andreas; Bürgers, Ralf; Kolbeck, Carola; Handel, Gerhard; Proff, Peter. The two main theories on dental bruxism (PDF). Annals of Anatomy - Anatomischer Anzeiger. 2012, 194 (2): 216–219 [28 May 2014]. PMID 22035706. doi:10.1016/j.aanat.2011.09.002. (原始內容 (PDF)存檔於29 May 2014).
- ^ Meaning of "to grit one's teeth" on thefreedictionary.com. Farlex, Inc. [22 May 2013]. (原始內容存檔於2013-05-12).
- ^ Gill, PS; Chawla KK; Chawla S. Bruxism/bruxomania, causes and management. Indian Journal of Dental Sciences. Mar 2011, 3 (1): 26.
- ^ 張耀翔. 国人之迷信. 心理雜誌選存. 1933, 上: 201 [1923].


